―文献名― Diagnostic testing does not reassure patients with low probability of serious disease. Systematic Review and Meta-analysis JAMA Intern Med. 2013;173(6):407-416
―この文献を選んだ背景― 「頭痛なので脳腫瘍が心配」「咳が出るので肺癌が心配」などに代表される、臨床的に事前確率が低い状況における、重篤な疾患への懸念は医師が最も頻繁に経験するillnessのひとつであろう。研修医時代は検査で陰性を確認しても、時間が経つと同じ不安で受診する患者に閉口していた覚えがあるが、家庭医として研鑽を積むにつれ、患者のIllnessを深く理解する術を知ることで検査を行う以外のオプションで安心して頂いたり、対応する幅も広がっているが、その一方で検査をすれば簡単に解決するケースもあるのではないかという疑問があった。今回はそうした疑問に答えるタイトルのメタアナリシスを見つけたため、共有したい。
―要約― 【背景と目的】 臨床医は、とある疾患の事前確率が低い状況でも、しばしばその疾患を除外して患者を安心させるために診断的検査を実施する。 そうした診断的検査が、重篤な疾患の事前確率が低い状況にある患者の疾患への懸念や、不安、症状の持続、その後の医療機関・医療資源の利用にどのような影響を与えるのかを調査した。
【エビデンスの調査方法】 システマティック・レビューとメタアナリシスを行った。目的に見合ったランダム化比較試験を探すために、MEDLINE, the Cochrane Central Register of Controlled Trials, EMBASE, PsychINFO, CINAHL, and ProQuest Dissertations electronic databasesを2011年12月31日分まで調査した。我々は別々に、研究を検索し、データを抽出した。(研究者間の)不一致があった場合は、議論によって解決した。Heterogeneityが低いあるいは中等度の場合(つまり、カイ二乗検定が50%以下)は、メタアナリシスを行った。
【結果】 14のRCTが見つかり、3828人の患者が参入基準に当てはまり、アウトカムを分析した。アウトカムは3ヶ月以内と3ヶ月以上に分けて分析した。3つの研究から、診断的検査は、疾患への懸念に影響がない(改善しない)ことが3つの研究から分かり(OR 0.87 95%CI, 0.55-1.39))、更に非特異的な不安への影響もないことが二つの研究から示された(standardized mean difference, 0.06 [-0.16 to 0.28])。10の研究から、症状の持続にも影響がないことがわかった(odds ratio, 0.99 [95% CI, 0.85-1.15])。11の研究がその後のプライマリケアの受診を評価していたが、研究間の異質性が高かった(I^2=80%)。外れ値である研究を取り除いて行ったメタアナリシスからは、わずかに受診回数が減ることが示唆された。
【結語】 重篤な疾患の事前確率が低い状況での診断的検査はその後の受診を減らす可能性はあるが、殆ど患者を安心させず、不安も解消せず、彼らの症状を改善させないことがわかった。医学的に必要な検査で得られる安心を最大限にし、検査で異常がある可能性が低い時に、検査をせずに患者をマネジメントする安全な戦略を開発するためには、更なる研究が必要である。
―考察とディスカッション― 「単純に患者の希望で検査をして陰性を伝えても、患者は結局安心しない」という自分の経験則に合致する研究結果であったが、それ以上に著者の考察は興味ぶかかった。
(考察より要約して引用) 心理学的には、安心には①感情的な安心と②認知の変化による安心があり、前者は短期的な安心を作るが、長くはもたないため、長期的な安心を得るためには②が必要であると言われている。単純に検査を行い、その陰性を伝えるだけのアプローチは感情的な安心しか与えていないことになる。実際に、検査の陰性を伝えるだけでは数時間で患者の不安は再度出現するという結果を示した研究もある。長期的な症状に対する安心を患者に得てもらうためには、症状に対する患者の認知の枠組みそのものを変えていく必要があり、実際に検査結果が陰性であることの意味付けを患者により受け入れてもらうための心理的介入を追加することで、患者の安心が増したという研究も複数存在するとのことであった。(ここまで)
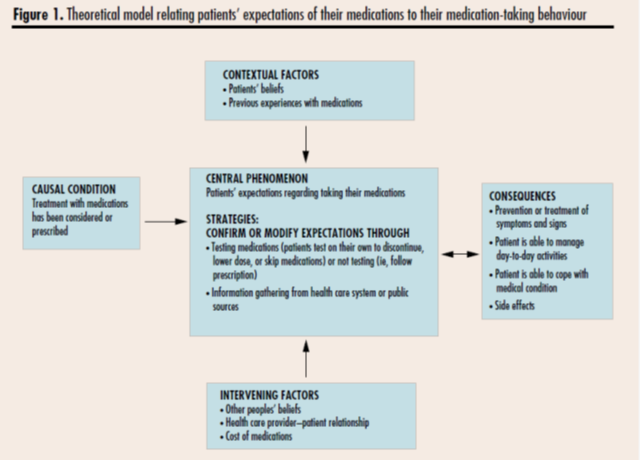
つまり、著者は検査を行うか、行わないかだけでなく、行った時に、陰性の結果を患者の中で適切に意味付けしてもらうことが重要だと述べている。 家庭医が日々の医療面接で用いているPatient centered clinical methodは、患者の症状への認知の構造をillnessという形で引き出し、検査が持つ意味を患者と共有するアプローチだが、これは言い換えれば、患者の症状に対する認知の枠組みを確認し、検査が陰性だった時に患者の認知の枠組みの変化を促すことに当てはまる。まさに、上記の②にあたる、認知の変化に基づく安心を促すために有用な手段の一つであると考えられる。 「○●が心配なので検査してほしい」という患者、皆さんはどうアプローチしているでしょうか?
【開催日】 2014年6月11日(水)