※この時期のUpToDateにある”What’s new in family medicine”のTopicで参考にされている文献です。
-文献名-
Natasha B. Halasa, MD, Effectiveness of Maternal Vaccination with mRNA COVID-19 Vaccine During Pregnancy Against COVID-19–Associated Hospitalization in Infants Aged. MMWR Morb Mortal Wkly Rep. 2022 Feb 18; 71(7): 264–270.
-要約-
COVID-19の予防接種は、妊娠中、授乳中、妊娠希望している人、または将来妊娠する可能性のある人をCOVID-19から守るために推奨されている。乳児は、急性呼吸不全などCOVID-19による生命を脅かす合併症の危険性がある。他のワクチンで予防可能な疾患から得られた証拠によると、母体免疫は、特にリスクの高い生後6カ月間に、経胎盤的な受動抗体移行により乳児を保護することができる。妊娠中のCOVID-19ワクチン接種に関する最近の研究では、SARS-CoV-2特異的抗体の経胎盤移動が乳児に保護を与える可能性を示唆している。しかし、妊娠中の母親の免疫による乳児のCOVID-19に対する保護効果についての疫学的証拠は今のところ存在しない。
検査陰性、症例対照研究デザインにより、症例乳児の母親と対照乳児の母親(SARS-CoV-2検査結果が陰性の者)の妊娠中に2回の一次mRNA COVID-19ワクチン接種シリーズを完了した確率を比較して、ワクチン性能を評価した。参加した乳児は6か月未満であり、2021年7月1日から2022年1月17日までの間に20の小児病院の1つに出生入院以外で入院した。この期間中、SARS-CoV-2デルタ変異体は米国で優勢な変異体だった。12月中旬までの州で、その後オミクロンが優勢になった。症例-乳児は入院の主な理由としてCOVID-19で入院したか、急性COVID-19と一致する臨床症状を示した。症例の乳児は、SARS-CoV-2逆転写ポリメラーゼ連鎖反応(RT-PCR)または抗原検査の結果が陽性。多系統炎症性症候群の診断を受けた乳児はいない。対照乳児は、COVID-19症状の有無にかかわらず入院し、SARS-CoV-2RT-PCRまたは抗原検査の結果が陰性であった乳児。登録された対照乳児は、部位ごとに症例乳児と照合され、症例乳児の入院日から3〜4週間以内に入院した。
ベースラインの人口統計学的特性、臨床情報、およびSARS-CoV-2検査履歴は、入院中または退院後に訓練を受けた研究担当者が実施した親または保護者のインタビュー、および乳児の記録の電子医療記録レビューを通じて取得された。母親はCOVID-19ワクチン接種歴について尋ねられた。投与回数、妊娠中に投与を受けたかどうか、ワクチンを受けた場所、ワクチン製造業者、COVID-19ワクチン接種カードの入手可能性などが含まれる。研究担当者は、州の予防接種登録、電子医療記録、またはその他の情報源(プライマリケア提供者からの文書など)を含む文書化された情報源をレビューして、予防接種の状態を確認した。
母親は,資料に基づいて、またはもっともらしい自己申告(接種日および場所の提供)により、ファイザー・バイオンテックまたはモデルナのmRNA COVID-19ワクチンの2回接種シリーズを完了した場合、COVID-19のワクチン接種済みとみなした.母親のCOVID-19ワクチン接種状況は、1)未接種(乳児の入院前にCOVID-19ワクチンを接種しなかった母親)、2)ワクチン接種††(妊娠中に2回分の一次mRNA COVID-19ワクチンシリーズを出産前14日以上に完了した母親)に分類された。妊娠中または出産後の母親の SARS-CoV-2 感染状況は、この評価では記録されていない。母親は、妊娠中に部分的にワクチン接種された場合(妊娠中に1回接種し、妊娠前には接種しなかった場合)(71人)、Janssen(Johnson&Johnson)COVID-19ワクチン(4人)を受け、COVID-19を2回接種した場合、妊娠前にCOVID-19ワクチンを2回接種(7人)、出産前14日以上でCOVID-19ワクチンを2回より多く接種(10人)の場合は除外した。
症例乳児と対照乳児の特徴を比較するために記述統計(カテゴリー別結果についてはピアソン・カイ二乗検定およびフィッシャーの正確検定、連続結果についてはウィルコクソン・ランクサム検定)を用いた。乳児の COVID-19 入院に対する母親のワクチン接種の効果(すなわち、ワクチン効果[VE])は,ロジスティック回帰モデルから求めた VE = 100% ×(1-症例乳児および対照乳児の母親が妊娠中に COVID-19 mRNA ワクチンの 2 回投与を完了する調整オッズ比)式で算出した。モデルは、乳児の年齢と性別、米国国勢調査の地域、入院の暦年間、および人種/民族で調整された。その他の因子(例:乳児の基礎疾患、社会的脆弱性指数、行動因子)も評価したが、ワクチン接種のオッズ比を5%以上変化させなかったため、あるいは多くの乳児に関するデータ(例:母乳歴、未熟児、保育参加)が得られなかったため、最終モデルには含まなかった.二次解析では、母親が妊娠初期(最初の 20 週以内)および妊娠後期(21 週から出産 14 日前まで)に 2 回目の COVID-19 ワクチン接種を受けた場合の有効性を評価した。統計解析はSAS(バージョン9.4;SAS Institute)を用いて行った。
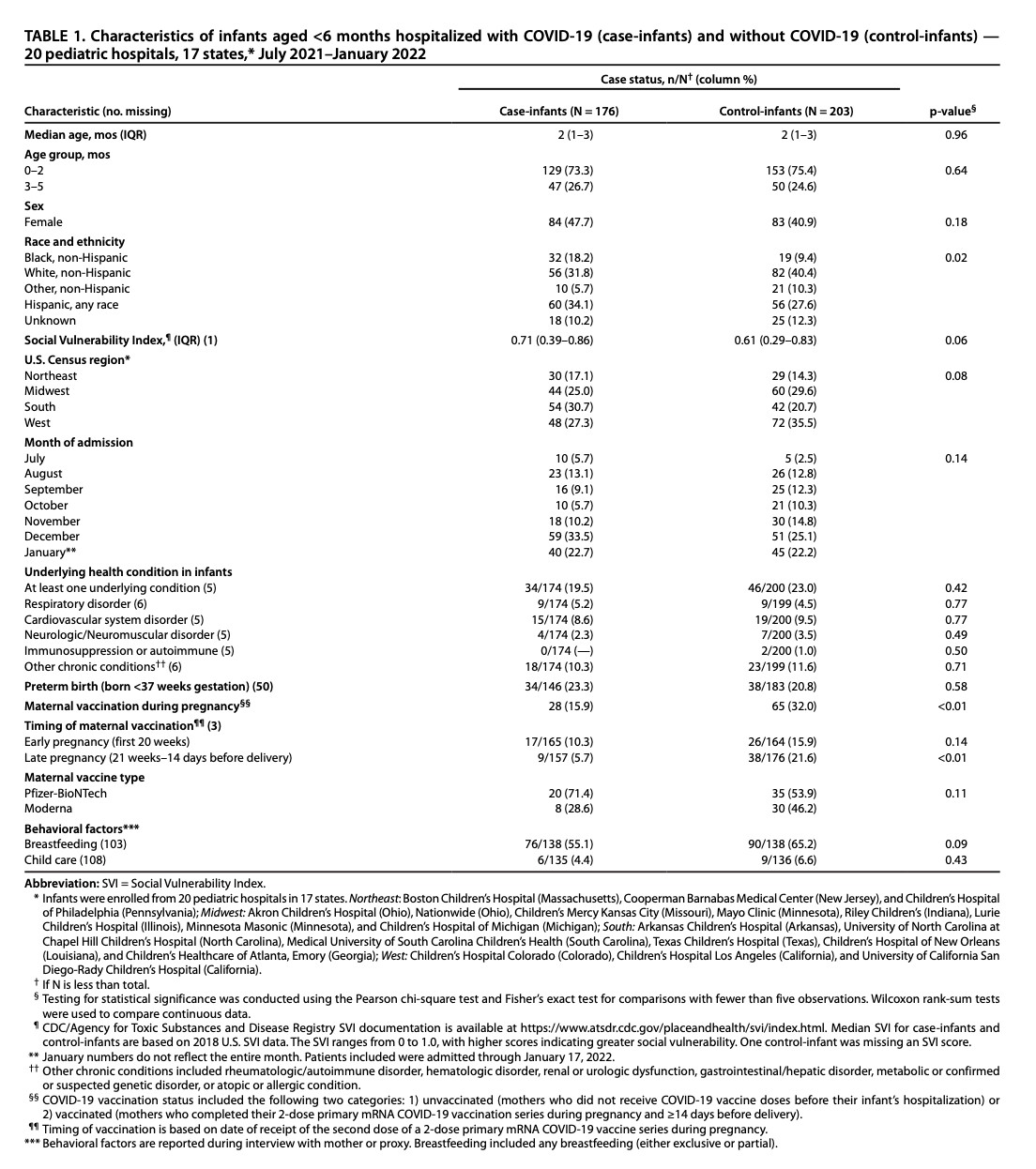
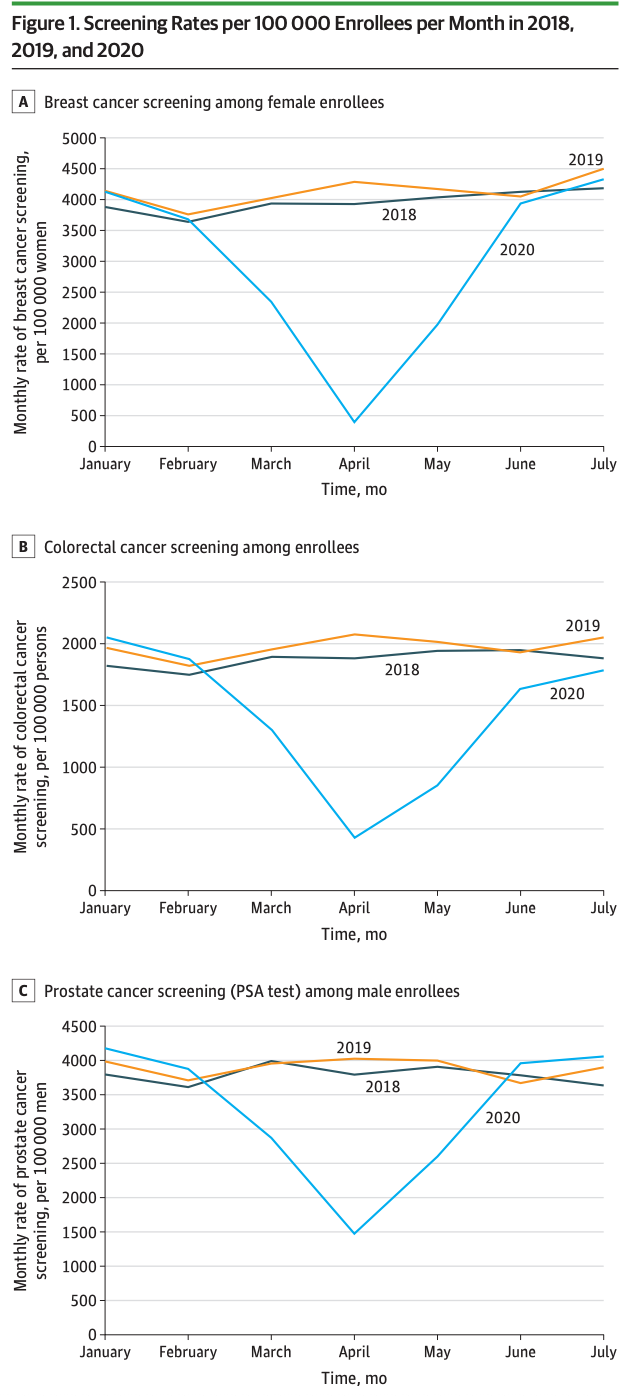
2021年7月1日から2022年1月17日の間に、17州の20の小児科病院において、483人の対象乳児のうち、104人(22%)が除外され、71人の除外乳児は妊娠中に部分接種した母親から生まれたか出産後に接種し、10人は出産14日以上前に3度目のワクチン投与を受けた母親から生まれ、23人は他の理由により除外された。残りの入院乳児379人(症例乳児176人、対照乳児203人)の年齢中央値は2カ月で、80人(21%)が少なくとも1つの基礎疾患を有し、72人(22%)が未熟児として生まれた(表1)。症例児のうち、妊娠中にCOVID-19ワクチンを2回接種した母親は16%であったが、対照児の母親は32%が接種していた。症例児と対照児の基礎疾患(それぞれ20%と23%、p=0.42)および未熟児(それぞれ23%と21%、p=0.58)の有病率はほぼ同じであった。症例児は対照児(それぞれ9%と28%)に比べ、非ヒスパニック系黒人(18%)とヒスパニック系(34%)の割合が高かった。
Table 1. COVID-19(症例乳児)で入院し、COVID-19(対照乳児)で入院していない生後6か月未満の乳児の特徴— 20の小児病院、17の州、* 2021年7月から2022年1月
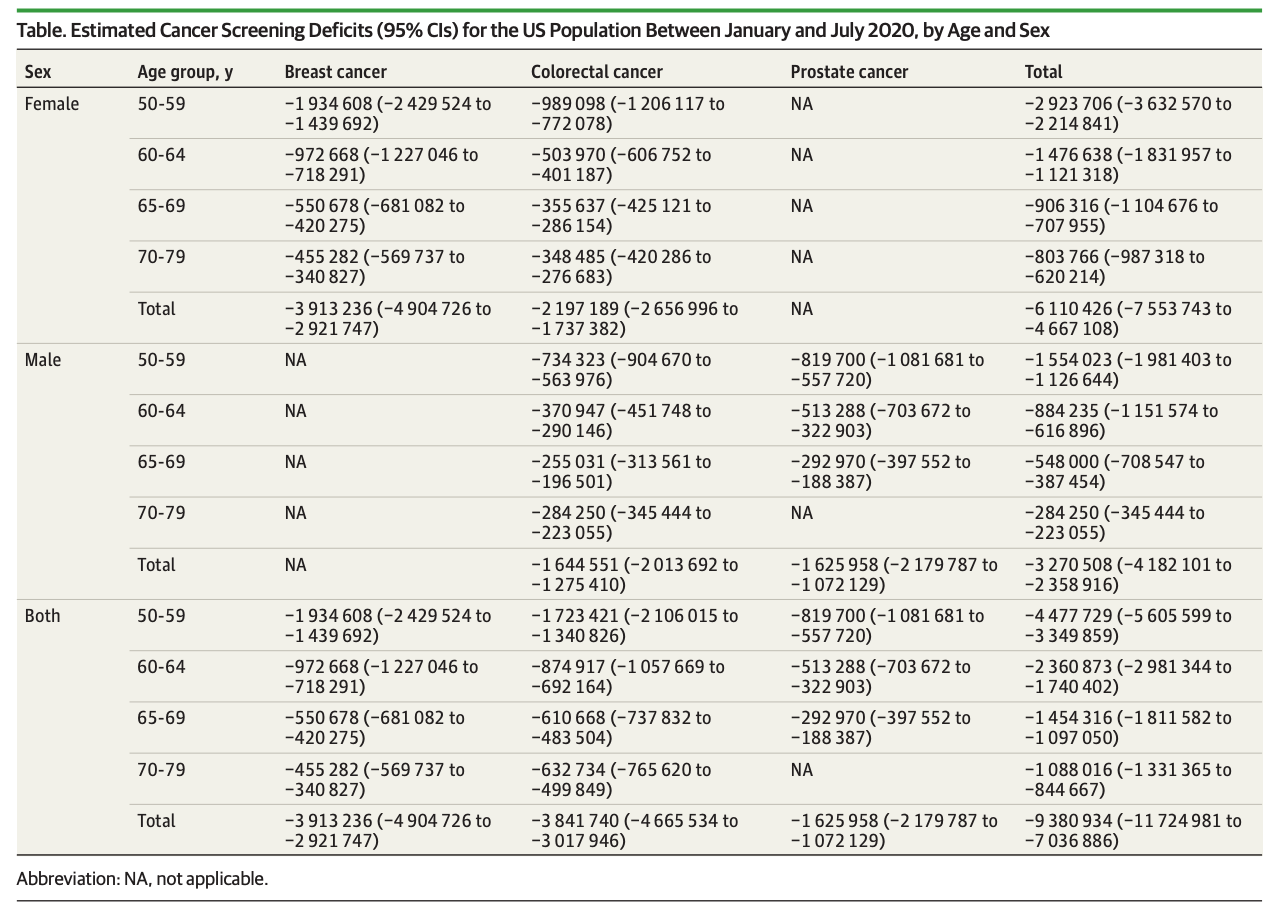
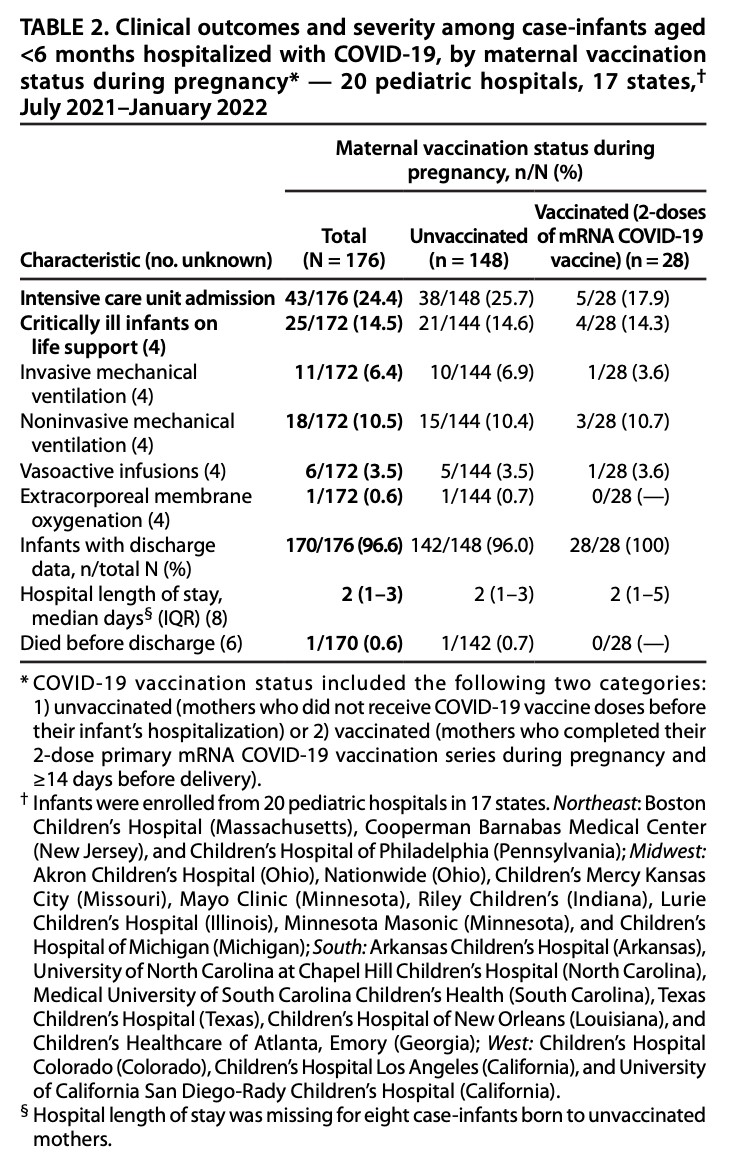
症例児のうち、43人(24%)が集中治療室(ICU)に入院した(Table 2)。25例(15%)の乳児は重症で、入院中に人工呼吸、血管作動性輸液、体外式膜酸素療法(ECMO)などの生命維持療法を受けており、これらの重症乳児のうち1例(0.4%)が死亡した。ICUに入院した43例の乳児のうち、88%は母親がワクチン未接種であった。ECMOを必要とした1例と死亡した1例の母親は、いずれもワクチン未接種であった。
Table 2. COVID-19で入院した6か月未満の乳児の臨床転帰と重症度、妊娠中の母親の予防接種状況別* — 20の小児病院、17の州、† 2021年7月〜2022年1月
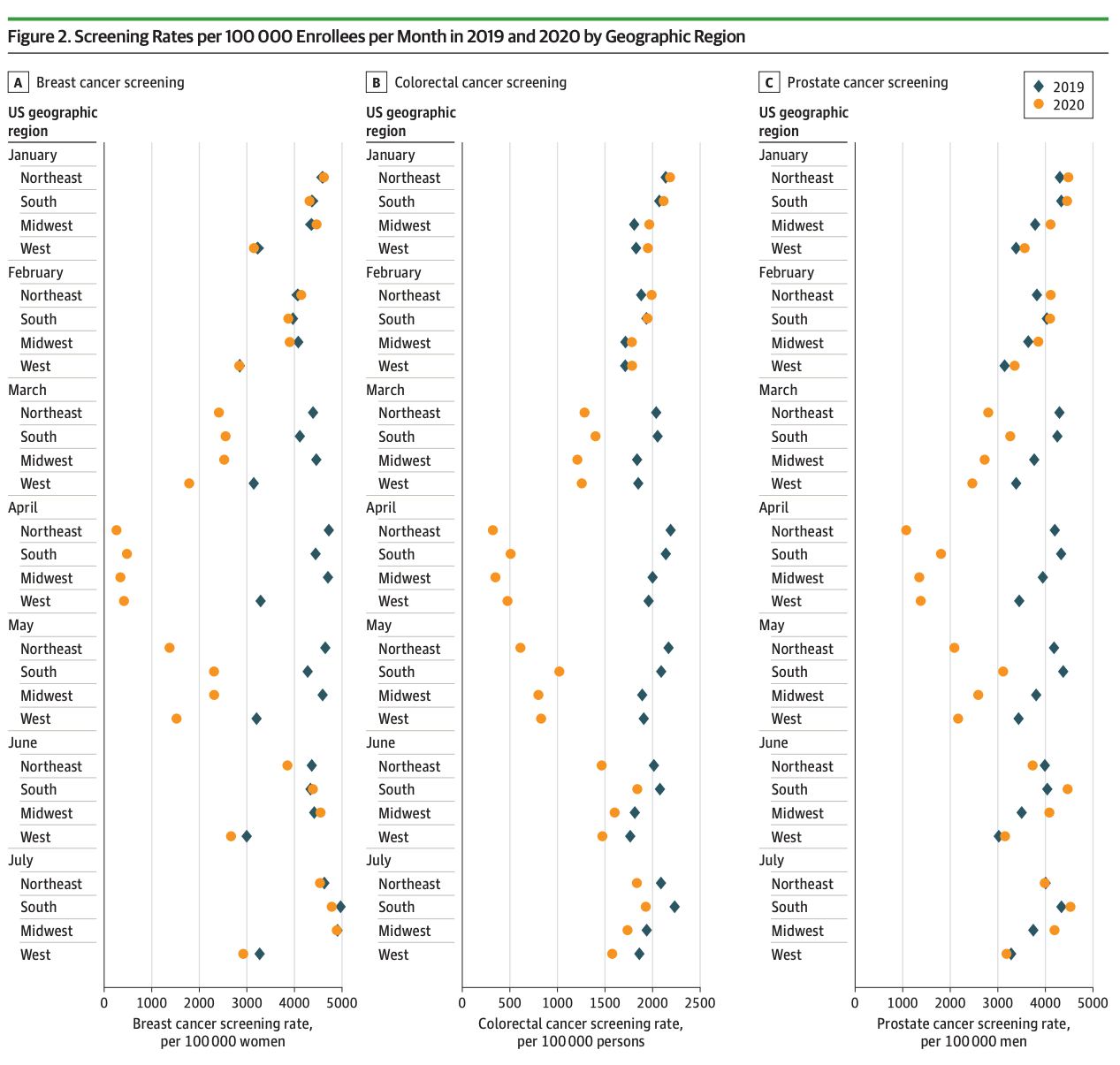
妊娠中に母親の一次mRNA COVID-19ワクチンシリーズを2回接種した場合の、6カ月未満の乳児のCOVID-19関連入院に対する有効率は61%(95% CI = 31%~78%) であった(Table 3)。ワクチン接種済みと分類された母親93人のうち,90人(97%)がワクチン接種日を記録していた。妊娠初期(最初の20週)の2回接種COVID-19シリーズの効果は32%(95%CI=-43%~68%)であったが、信頼区間が広く、慎重に解釈する必要があり、妊娠後期(21週~出産14日前)は80%(95%CI=55%~91%)であった。
Table 3. 妊娠中の母親のワクチン接種のタイミングによる、6か月未満の乳児におけるCOVID -19関連の入院に対する母親の2回投与一次mRNA COVID-19ワクチン接種の有効性 — 20の小児病院、17の州、2021年7月〜2022年1月

Discussion
妊娠中のCOVID-19は重症化および死亡と関連しており、COVID-19を有する妊婦は早産、死産およびその他の妊娠合併症を経験する可能性が高い。重症化や死亡を含むCOVID-19の予防のために、妊婦へのワクチン接種が推奨されている。COVID-19のワクチン接種は、妊娠中に行うことで安全かつ効果的である。妊娠中のCOVID-19ワクチン接種は、出産時の母体血清、母乳および母体抗体の移行を示す乳児血清で母体抗体が検出されることと関連している。妊娠後期にワクチン接種を受けた女性から生まれた乳児のVE点推定値が高いことは、乳児に保護を与える可能性のあるSARS-CoV-2特異的抗体の経胎盤移動の可能性と一致する。乳児を保護する抗体が移行するための母親のワクチン接種の最適なタイミングは現在のところ不明であり、乳児の重症COVID-19の予防における母親のCOVID-19ワクチン接種の直接的効果は、これまで報告されていない。さらに、現在、乳児はワクチン接種の対象年齢ではなく、乳児の入院率はパンデミックの最高レベルにとどまっていることから、本研究は、妊娠中の母親のCOVID-19ワクチン接種が生後6カ月未満の乳児をCOVID-19による入院から守る可能性を示唆するものであった。
Limitations第1に、特定の変異体に対するVEを直接評価することができなかった.第2に、サンプル数が少ないため、ワクチン接種の妊娠三期別のVEを評価することができず、サンプル数が少ないため、いくつかの推定値の信頼区間が広くなり、慎重に解釈する必要がある。第3に、この解析では、妊婦が妊娠前または妊娠中にSARS-CoV-2に感染していたかどうかを評価しておらず、それによって母体の抗体が得られたかもしれない。第4に、感染リスクに影響を与える可能性のある、ワクチン接種者と非接種者の母親の行動の違い(母親が出生前ケアをしていたかどうかなど)などの交絡が残っており、潜在的交絡因子(例えば、母乳、保育への出席、未熟児)は、すべての乳児についてこの情報が得られなかったため、モデルで説明することができない。第5に、この解析には少数の参加者の自己報告データが含まれるため、母親のワクチン接種状況が少数の乳児について誤って分類されているかもしれない、あるいは母親が妊娠中にCOVID-19ワクチン接種を完了したかどうかについての記憶が不完全である可能性がある。第6に、母親がプライマリーシリーズを完了するために追加の mRNA COVID-19 ワクチン接種を必要とするかどうかを判断するために、母親の免疫不全状態が収集されていないことである.最後に、妊娠中に受けた母親のブースター用量のVEは、サンプルサイズが小さいため、評価できなかった。
生後6カ月未満の入院乳児379人(COVID-19を接種した176人[症例乳児]、COVID-19を接種しなかった203人[対照乳児])のうち、月齢中央値は2カ月、21%が少なくとも1つの基礎疾患を持ち、症例乳児と対照乳児の22%が早産(妊娠37週未満)で生まれたことが分かった。生後6カ月未満の乳児のCOVID-19入院に対する妊娠中の母親のワクチン接種の有効性は61%(95%CI=31%-78%)であった。妊娠中に 2 回の mRNA COVID-19 ワクチン接種シリーズを完了することで、生後 6 ヵ月未満の乳児の COVID-19 入院を予防できる可能性がある.CDCは、妊娠中、授乳中、現在妊娠を希望する女性、または将来妊娠する可能性のある女性がCOVID-19のワクチン接種を受け、最新の状態を保つことを推奨している。
【開催日】2022年6月1日(水)