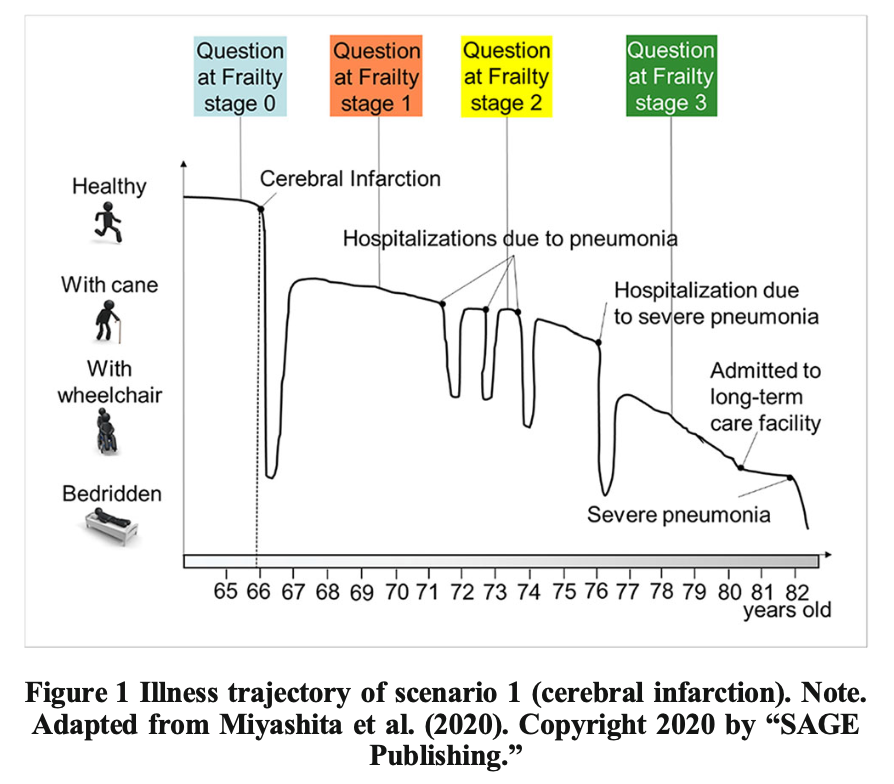
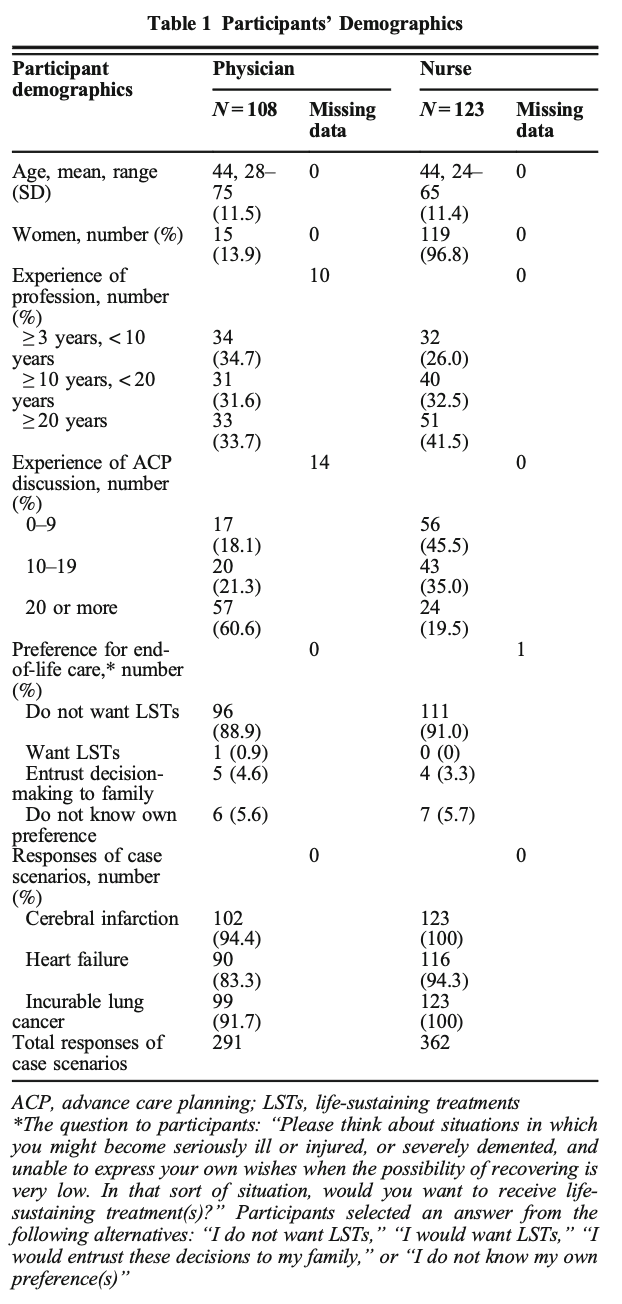
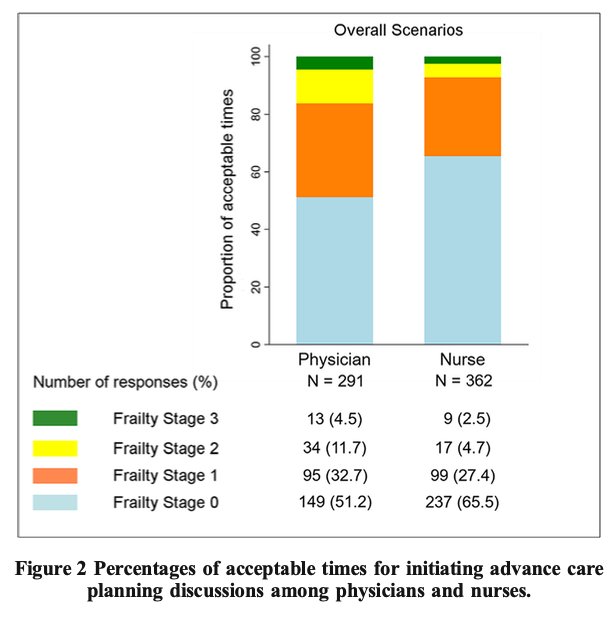
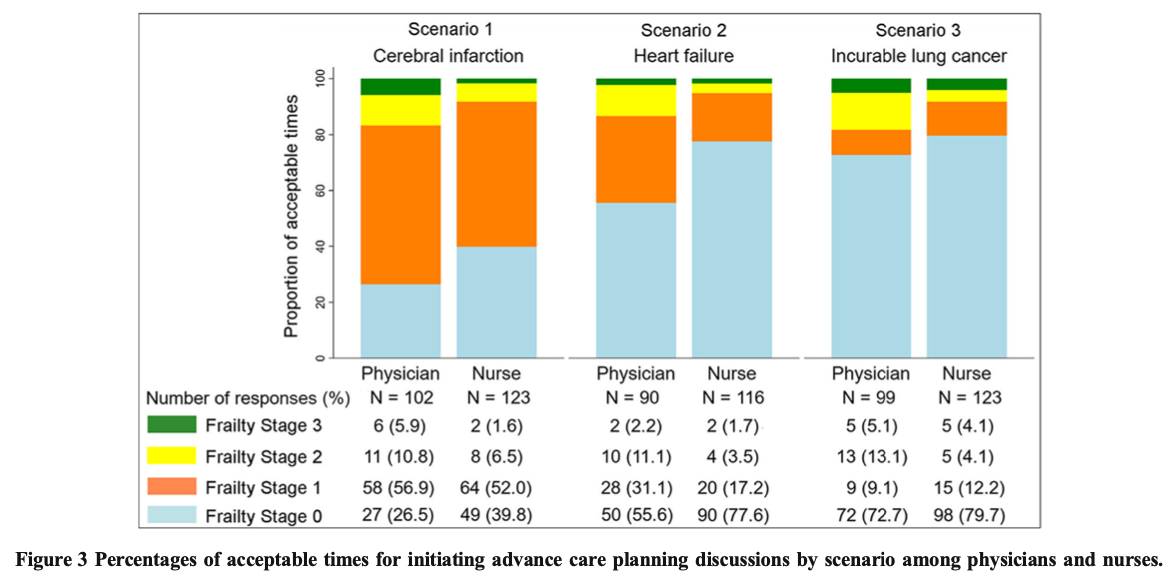
―文献名―
Primary care teams’ experiences of delivering mental health care during the COVID-19 pandemic: a qualitative study.Rachelle Ashcroft, Catherine Donnelly, Maya Dancey, Sandeep Gill, Simon Lam, Toula Kourgiantakis, Keith Adamson, David Verrilli, Lisa Dolovich, Anne Kirvan, Kavita Mehta, Deepy Sur & Judith Belle Brown.BMC Family Practice volume 22, Article number: 143 (2021)
―要約―
【背景】
アメリカの研究ではCOVID-19のパンデミックによって平時の3倍の患者がうつと不安障害を発症している.また10人に1人が新たに何らかの物質濫用を発症している.プライマリ・ケア・チームは、COVID-19パンデミックの際に生じるメンタルヘルス・ケアのニーズをサポートするのに理想的な立場にある。COVID-19がプライマリケアのメンタルヘルスケアにどのような影響を与えたかを理解することは、パンデミックの後期以降における将来の政策と実践の決定に不可欠である。
【目的】
COVID-19パンデミックがプライマリケアチームのメンタルヘルスケアの提供に与えた影響を明らかにすること。
【方法】
カナダ・オンタリオ州のプライマリ・ケア・チームを対象に、フォーカス・グループを用いた質的研究を行った。フォーカスグループのデータはテーマ分析を用いて分析した。
※プライマリ・ケアチームについて補足
ファミリー・ヘルス・チーム(FHT)は、カナダで最も人口の多いオンタリオ州におけるチームベースのプライマリーケアのモデルの一つです[24]。FHTは、「メディカルホーム」[25]の一種であり、医療チームにさまざまなタイプの専門家を含めることで、身体的、精神的、その他の行動上の健康サービスを統合しています。オンタリオ州には186のFHTがあり、カナダで最大のチームベースのプライマリーケアモデルであり、州の約25%にサービスを提供しています[26]。各FHTでは提供者の構成が異なりますが、一般的にチームは、家庭医、ナースプラクティショナー、看護師、薬剤師、栄養士、およびその他の種類の提供者で構成されています[24]。ほとんどのFHTには、ソーシャルワーカー(FHTの92%)、心理士(25%)、一般のメンタルヘルスワーカー(13%)など、メンタルヘルスケアに特化したプロバイダーが含まれています[27]。各FHTの規模、家庭医やその他の専門家間で提供されるサービスの種類や数は、FHTによって異なります[26]。
オンタリオ州の(西、中央、トロント、東、北)の5つのオンタリオ州保健局の各地域からFHTを募集しました[28]。これらの5地域から代表者を集めることで,i) 農村部と都市部という地域の違いを考慮し,ii) これらの地域の人口の多様性を反映し,iii) 州全体の理解を得ることを目指しました。
【結果】
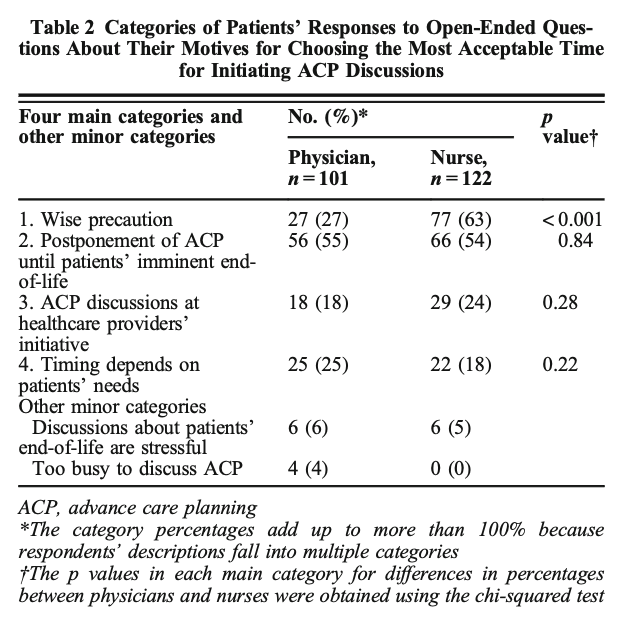
10のプライマリ・ケア・チームと11のフォーカス・グループを実施し、合計48名.
1)メンタルヘルスケアへの高い需要
危機の増加:ほとんどのフォーカスグループでは、COVID-19のパンデミックの際に自殺傾向が高まったと述べています。さらに、ほとんどのフォーカスグループ、特に農村地域で行われたフォーカスグループでは、患者の物質使用に関する危機が増加していることが指摘されました。
「私たちのコミュニティでは常に依存症の問題を抱えていましたが、今ではより明らかになっています……病院では過剰摂取で入院する人が増えています……過剰摂取の話はよく聞きますが、今では実際に起こっていることを知っています」
孤立感、疲労感、恐怖感:パンデミックの状況は、患者の孤立、疲弊、恐怖を助長した。
フォーカスグループでは、ある家庭医が、医療従事者や患者にとって、これまでの対処法やストレス解消法に頼れないことがいかに困難であるかを詳しく説明した。すべてのフォーカスグループが、患者が疲弊している様子を見ていると述べ、パンデミックが長引くにつれて、そのことがより明らかになったと指摘した。「パンデミックが長引けば長引くほど、患者にとっての試練は増し、患者は疲れを感じ、戦略やリソースを使い果たしてしまうのです」(FG7、ソーシャルワーカー)。
リスク集団:フォーカスグループでは、パンデミック時にメンタルヘルスが悪化するリスクのある患者として、高齢者、若者、農村部に住む人などが挙げられました。ある参加者は、「他の人よりも苦労しているのは、おそらく社会的に孤立しやすい人たちで、高齢者や幼い子どものいる人……そして以前に精神衛生上の(懸念)問題を抱えていた人たちは、通常よりも苦労していると言えるでしょう」と述べました(FG7、家庭医)。同様に、別のフォーカスグループでは、「年配のクライアントが何人かいるが、孤独感が大きな要因となっており、暗い考えに傾いている人もいる」(FG11、メンタルヘルスセラピスト)と指摘されました。
多くのフォーカスグループでは、パンデミックの際に若者が経験した精神的な問題について話しています。「多くの子どもたちが不安を抱えていました。多くのOCD(強迫性障害)、パンデミック前後の一般的な不安」(FG3、家庭医)。
農村地域で行われたフォーカスグループでは、パンデミックの間、農村地域に住む人々は特に孤立しており、その結果、精神衛生上の困難に陥るリスクが高まっているという懸念が示されました。フォーカスグループの中には、農村部や北部の患者層がCOVID-19に関連するスティグマを経験し、それがさらなる孤立につながっていると説明する人もいました。例えば、「田舎のコミュニティでは、都市部よりもCOVIDに対する一般的なスティグマがあるようです…他の田舎のコミュニティでは、COVIDを取得した人がコミュニティに持ち込んで、かなり嘲笑されたという話を聞いたことがあります」(FG8、ソーシャルワーカー)。
紹介者の増加と長い待機者:メンタルヘルスサービスへの需要が高まるにつれ、ほとんどのフォーカスグループでは、待機者が問題となっていることに同意しました。「ニーズは確実に高まっています。先月はたくさんの紹介がありましたので、今まで待ち行列はありませんでしたが、今後は間違いなく待ち行列ができるでしょう。参加者は、パンデミックの影響で地域のメンタルヘルス・リソースへのアクセスが低下したため、メンタルヘルス・サービスを受けるための待機者が増えたと説明しました。「地域のリソースがサービスを縮小しているため、人々をつなぐことや、地域のリソースにつなげることが難しくなっています」(FG3、家庭医)。
2)バーチャルケアへの急速な転換
すべてのフォーカスグループは、パンデミックの発生時に、電話やビデオによるアポイントメントなどのバーチャルケアを迅速に導入したことを長々と語りました。「私たちのチームは、週末を利用して、バーチャルなメンタルヘルスケアを提供し、個人セッションのために電話ベースのコールセッションを行うという素晴らしい仕事をしました」(FG5、メンタルヘルス・セラピスト)。別の参加者は、「すべて電話で行われているので、セラピー・セッションも電話で行われています」と説明しています(FG10、プログラム・コーディネーター)。一方、フォーカスグループの中には、たまにビデオアポイントメントを利用することがあると言う人もいました。例えば、「医師として、私はビデオ通話を利用することができます…もし、特定のメンタルヘルスの予約であることがわかっていれば、私はビデオ訪問をして、実際に顔を合わせて会話をすることができます」(FG3、家庭医)などです。
多くのフォーカスグループでは、バーチャル・ケアへの移行の際に遭遇した課題について話し合われました。例えば、すべての治療がバーチャル・ケアに容易に対応できるわけではありません。「以前は、対面式の不安・抑うつグループを行っていましたが、これをオンラインで行うのは困難です」(FG7、ソーシャルワーカー)。すべてのフォーカスグループで提起された課題の一つは、バーチャルケアの手法を使用するための教育やトレーニングが不足していることでした。
ケアの質への影響:すべてのフォーカスグループにおいて、バーチャル・ケアを利用することで、一部のプロバイダーがより多くのサービスを提供できるようになり、アクセスが改善されました。バーチャル・ケアでは、患者が予約のために移動する必要がないため、アクセスしやすくなります。バーチャル・ケアは、患者がケアに参加する能力を向上させました。すべてのフォーカスグループは、バーチャル・ケアが不安を抱える患者のアクセスを向上させると指摘しました。フォーカスグループの中には、バーチャル・ケアによって患者がスティグマの恐怖を感じなくなり、メンタルヘルス・サービスへのアクセスが向上したという意見もありました。「私も何人かの患者さんから、電話で行う方がスティグマになりにくいと言われたことがあります…患者さんは、誰かに会うことを心配する必要がないと言っています」(FG2、ソーシャルワーカー)。さらに、多くのフォーカスグループは、バーチャル・ケアがケアの継続性を高めるのに役立つと述べています。
3) プロバイダーへの影響
医療従事者の役割:
①新たな専門家としての責任:ほとんどのチームが、患者へのチェックインコールを開始しました。「パンデミックが始まったとき、私たちは患者の健康状態をチェックしていました……電話をかけて、メンタルヘルスや患者の状態をフォローしていました」(FG3、ソーシャルワーカー)。
②仕事量の増加:パンデミック以降、ほとんどの参加者は、「自宅に居ながらにして予約を取ることができるようになったので、無断欠席が減った」と述べています(FG3、ソーシャルワーカー)。
③革新的であることの必要性:あるフォーカスグループは、需要が高かったため、メンタルヘルスサービスのトリアージプロセスを見直したと説明しています。あるチームは、メンタルヘルスに関するさまざまなトピックを取り上げた非同期型のビデオを患者向けに作成しました。
個人のウェルビーイング:すべてのフォーカスグループでは、圧倒的に個人的な犠牲を経験したことが語られ、疲労感や孤独感を感じたと述べられました。「COVIDの疲労感を実感していると思います。現場の人たちは、ずっと患者さんを助けてきたし、仕事のやり方も変えてきました。そういったことを始めたばかりの頃は、エネルギーが爆発するような感じがします。(FG7, 看護部長)」
【ディスカッション】
本研究では,パンデミックの初期に,すべてのプライマリ・ケア・チームが,最も弱いと思われる患者をターゲットにして,患者に手を差し伸べた.私たちの研究は、プライマリ・ケア・チームが、健康増進のためのアウトリーチ活動を協調して迅速に実施する能力を示しています[45]。
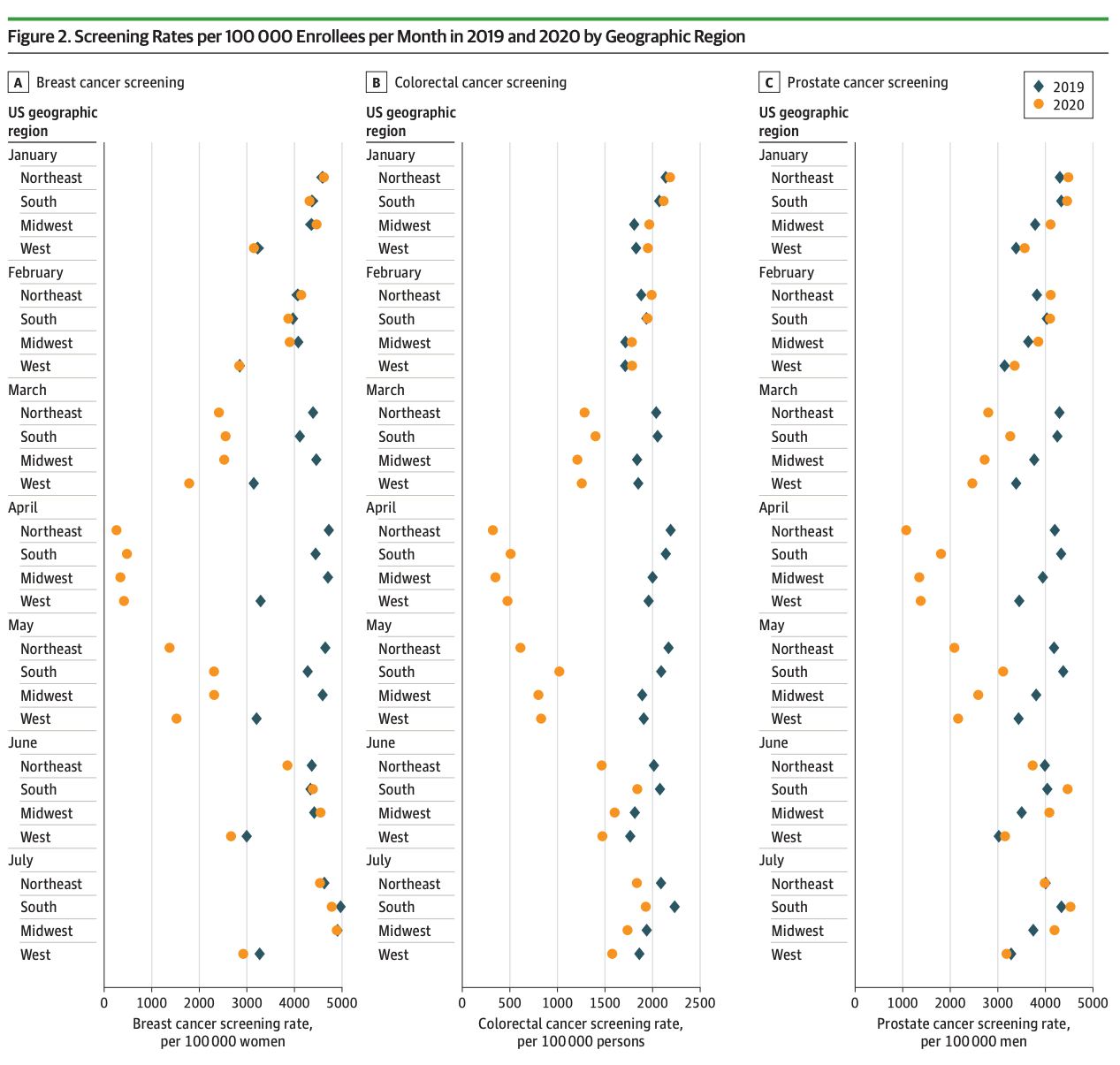
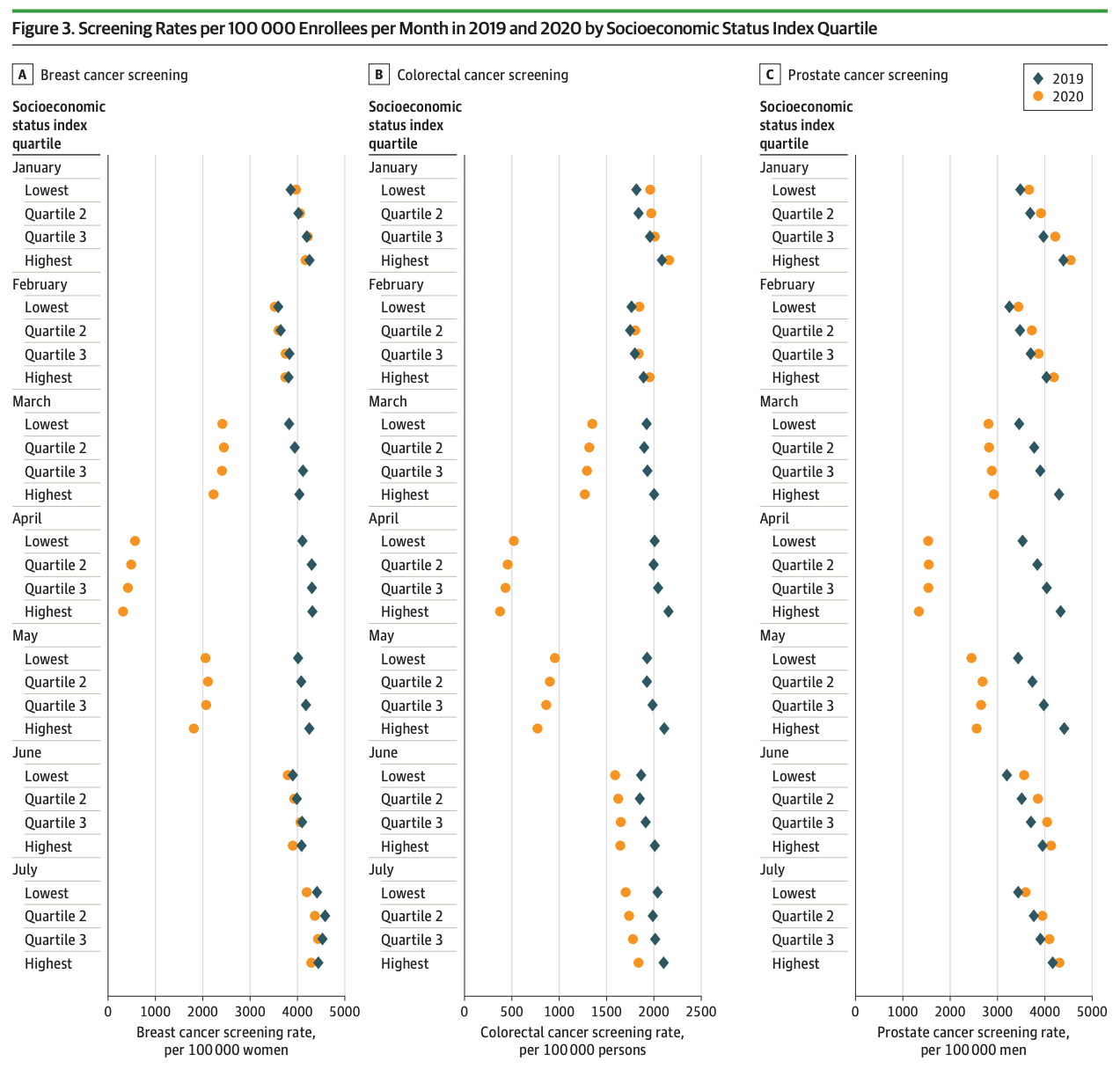
今回の研究では、パンデミック時にメンタルヘルスサービスを提供するためのバーチャルケアとして、電話予約が最も多く利用されたことが明らかになりました。
今回のフォーカスグループでは、COVID-19のパンデミックの際に、プライマリケアチームもかなりのストレスを経験したことが明らかになりました。
【結論】
COVID-19パンデミックの発生当初から、プライマリーケアは患者のメンタルヘルスケアに対する需要の高まりに迅速に対応していた。バーチャル・ケアへの急速な移行に伴い、数々の課題に直面したものの、プライマリ・ケア・チームは粘り強く取り組んだ。このような要求がプロバイダーに与えた負担を、政策や意思決定者が考慮することが不可欠である。パンデミックの期間中はもちろん、それ以降も、精神的なケアに対するプライマリーケアの能力を高めることが早急に求められている。
【開催日】
2021年8月11日(水)