―文献名―
Ichiro Fujishima. Sarcopenia and dysphasia. Sarcopenia and dysphagia. 2019; Jan 9.
―要約―
Introduction:
サルコペニアと嚥下障害については学会や研究会で話題に上がることが多い。しかし、明確な基準や定義はまだ定まっておらず。今後のさらなる研究の発展のためにも、現時点でわかっていることをまとめる必要があると考えられた。メカニズム・診断・治療・今後の展望について統一見解を出すことを目的とする。(日本摂食嚥下リハビリテーション学会、日本サルコペニア・フレイル学会、日本リハビリテーション栄養学会、日本嚥下医学会の4学会合同で作成)
サルコペニアは1989年に提案された概念で、骨格筋量の低下に伴う筋力低下による身体機能低下を示している。診断基準は未だまちまちで、骨格筋量は必須項目であるものの、筋肉の機能の評価には筋力低下(握力)と身体機能低下(歩行速度)の両者もしくはいずれかを採択するのかで意見は分かれている。嚥下機能との関連については2012年に最初の報告があり、その後は本邦を中心に研究が重ねられている。サルコペニアの概念は、老化に伴う生理的なもの(内的要因)と運動不足・栄養摂取不足といった外的要因の両者が誘因となって生じる筋萎縮を示しており、原因には中枢神経、筋繊維自体の変化、ホルモンや栄養、生活習慣などが関与している。嚥下筋のサルコペニアについては未だ議論中で、嚥下筋の廃用とサルコペニアの違いや、栄養改善と訓練によって回復可能性があるのかどうかについてさらなる研究が必要である。
サルコペニアによる摂食嚥下障害のリスク因子としては、サルコペニアそのもの、低栄養、低ADLがあり、予防にはリハビリテーションや栄養管理が有用ではないかと考えられている。
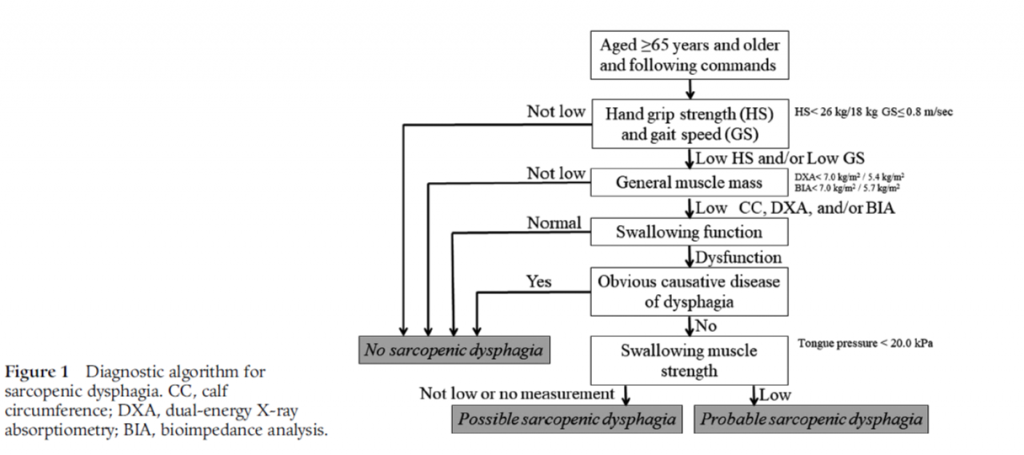
現在、サルコペニアに伴う嚥下障害は2017年に診断フローチャート(Fig.1)があり、嚥下関連筋の筋肉量を評価せずに診断が可能である。これにより、「サルコペニアの嚥下障害とは、全身と嚥下筋関連のサルコペニアによる摂食障害である。全身のサルコペニアをみとめない場合、神経筋疾患によるサルコペニアは除外。加齢・活動低下・低栄養・疾患による二次性サルコペニアは含む。」定義されている。嚥下関連筋の筋肉量はCTやエコーで評価可能と言われており、特にオトガイ舌骨筋のエコーでの筋肉量・輝度による評価が有用と言われており、サルコペニアの診断基準案(Table.1参照)を提示した。
治療によってサルコペニアによる摂食嚥下障害が改善されたという報告は3例。いずれも摂食嚥下リハビリと同時に35kcal/kg(理想体重)を目標とした栄養管理を行っている。リハビリテーションと栄養改善の併用がやはり重要と言える。
嚥下筋にサルコペニアが生じた場合の嚥下障害の判定方法は未だ不明瞭。両者の関係性についても引き続き議論を要する。予防や治療については、栄養改善を目指した栄養管理がどこまで予防・治療に効果を及ぼすのかを明らかにしていきたいところ。健常高齢者や加齢に伴う変化を評価していくことや、薬物療法の開発も今後の課題の一つである。
CC:下腿最大径、DXA:二重エネルギー X 線吸収測定法、BIA:生体インピーダンス法
DXAは全身測定用のものが必要のため、骨密度測定に一般に使われているものは不適切

【開催日】2019年2月6日(水)