―文献名-
Laura Morton Newhouser. SSRIs vs. SNRIs for Vasomotor Symptoms of Menopause. Am Fam Physician. 2022 Apr 1; 105(4): 430-431.
―要約-
Q.
SSRIとSNRIは更年期の血管運動性障害の治療に有効か?
A.
SSRIとSNRIはどちらも更年期の血管運動症状を緩和するのに有効である。(推奨度A)
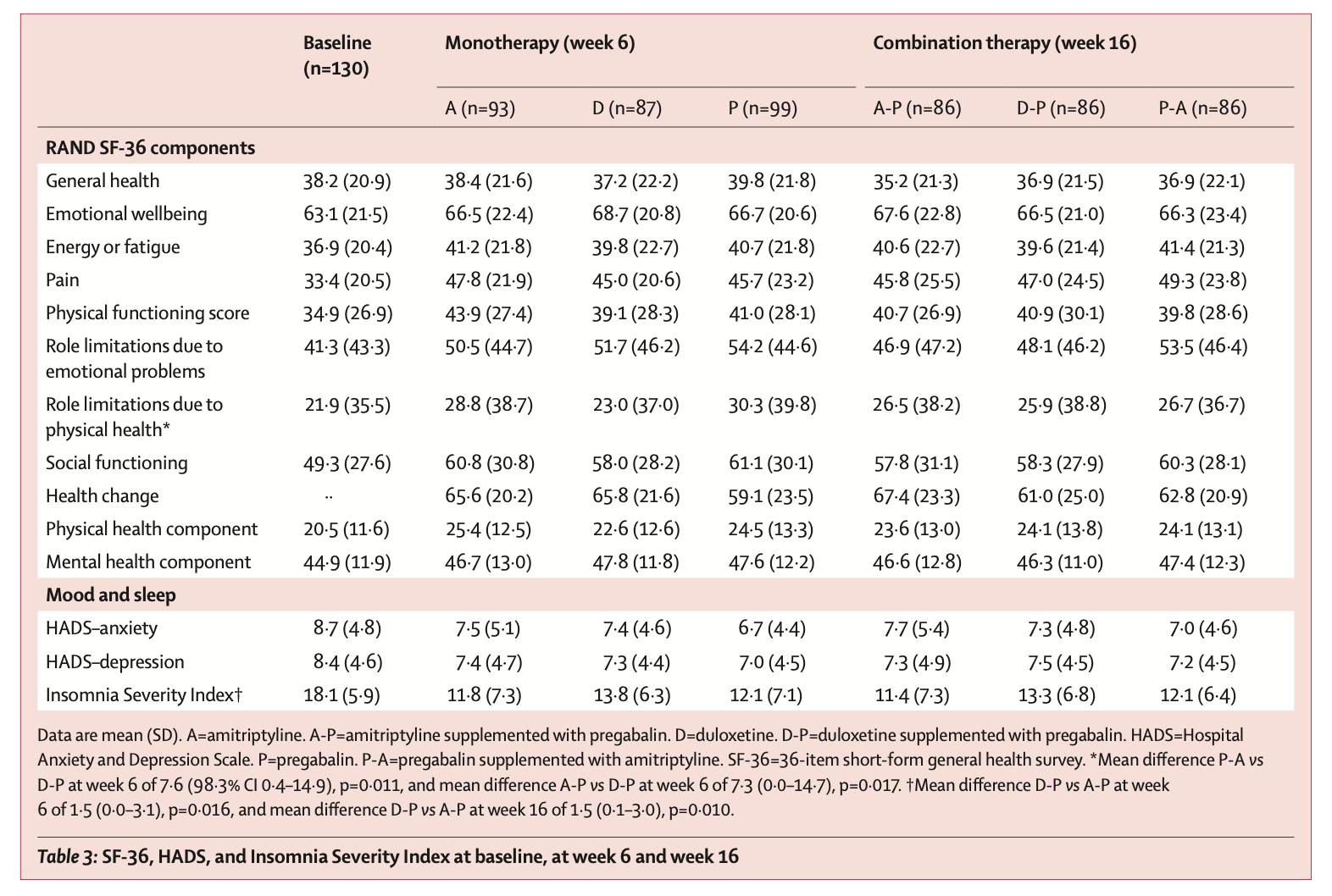
2つのクラスの薬物を直接比較した研究はない。SNRIはより多くの有害作用と関連している。SSRIはタモキシフェンの代謝を阻害する可能性があるため、乳がんの女性にはベンラファキシン(イフェクサー)が好まれる。
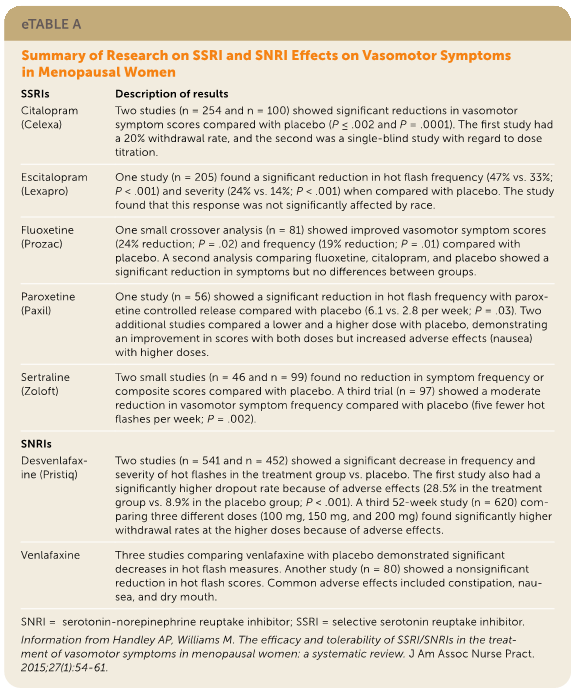
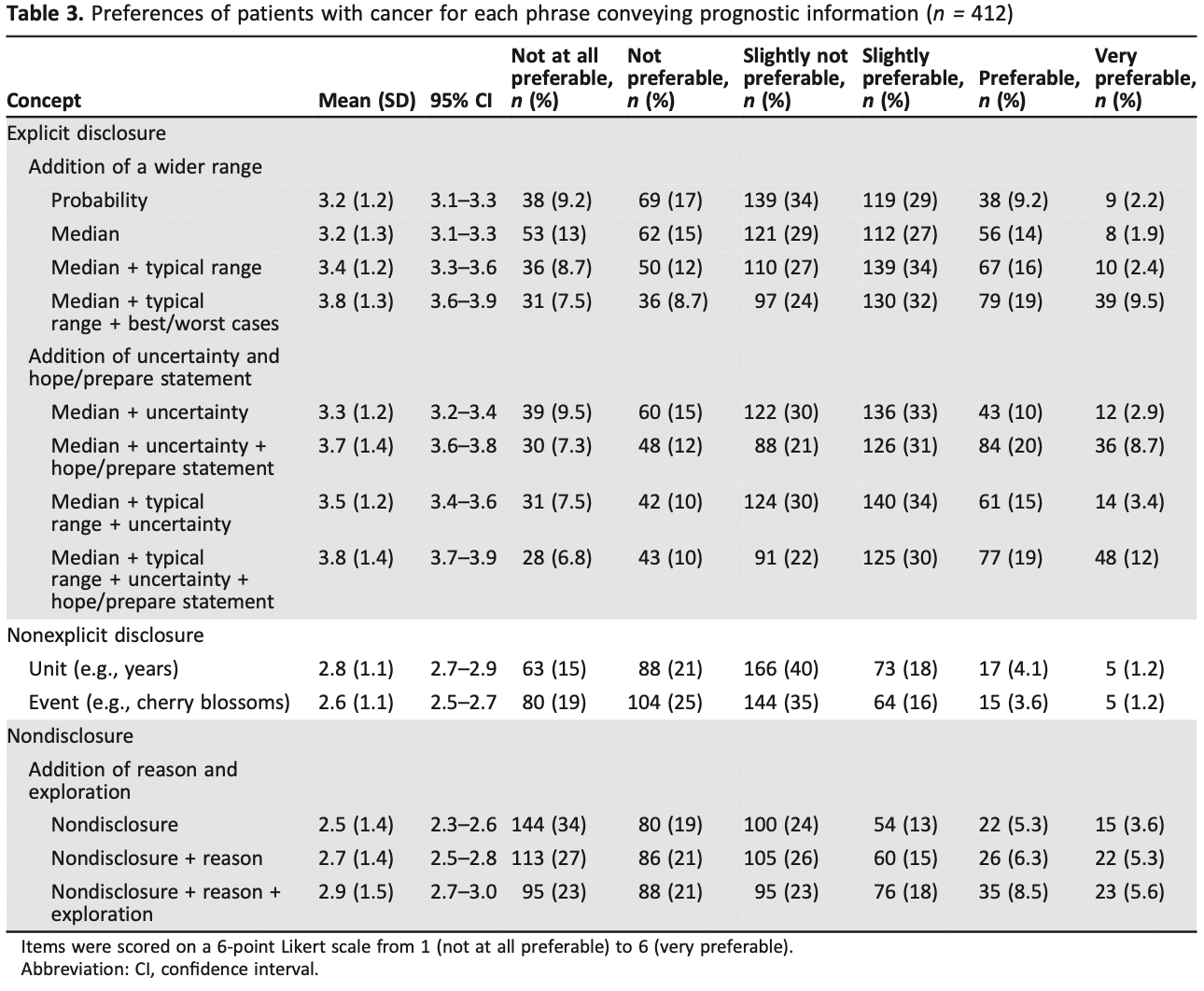
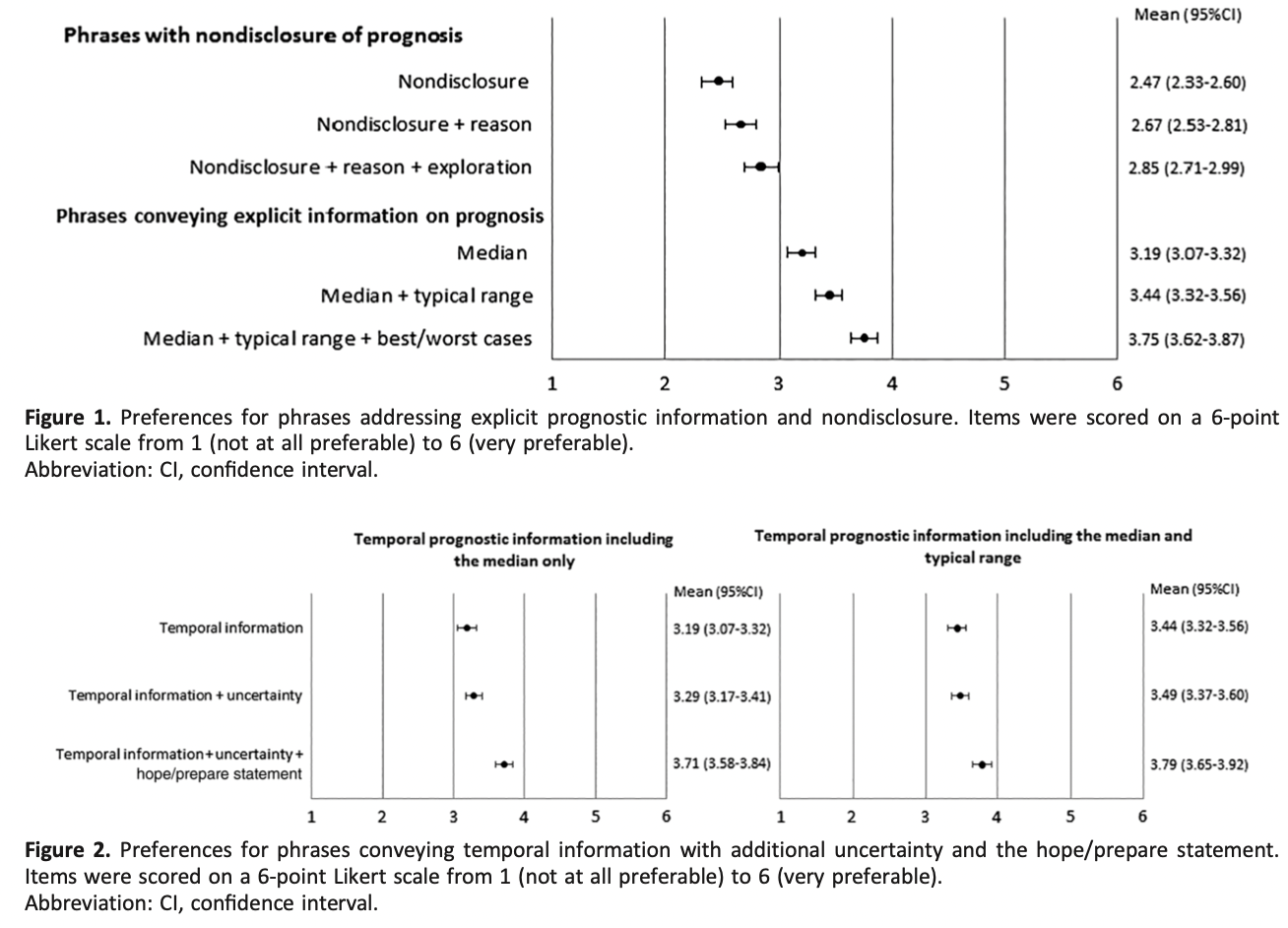
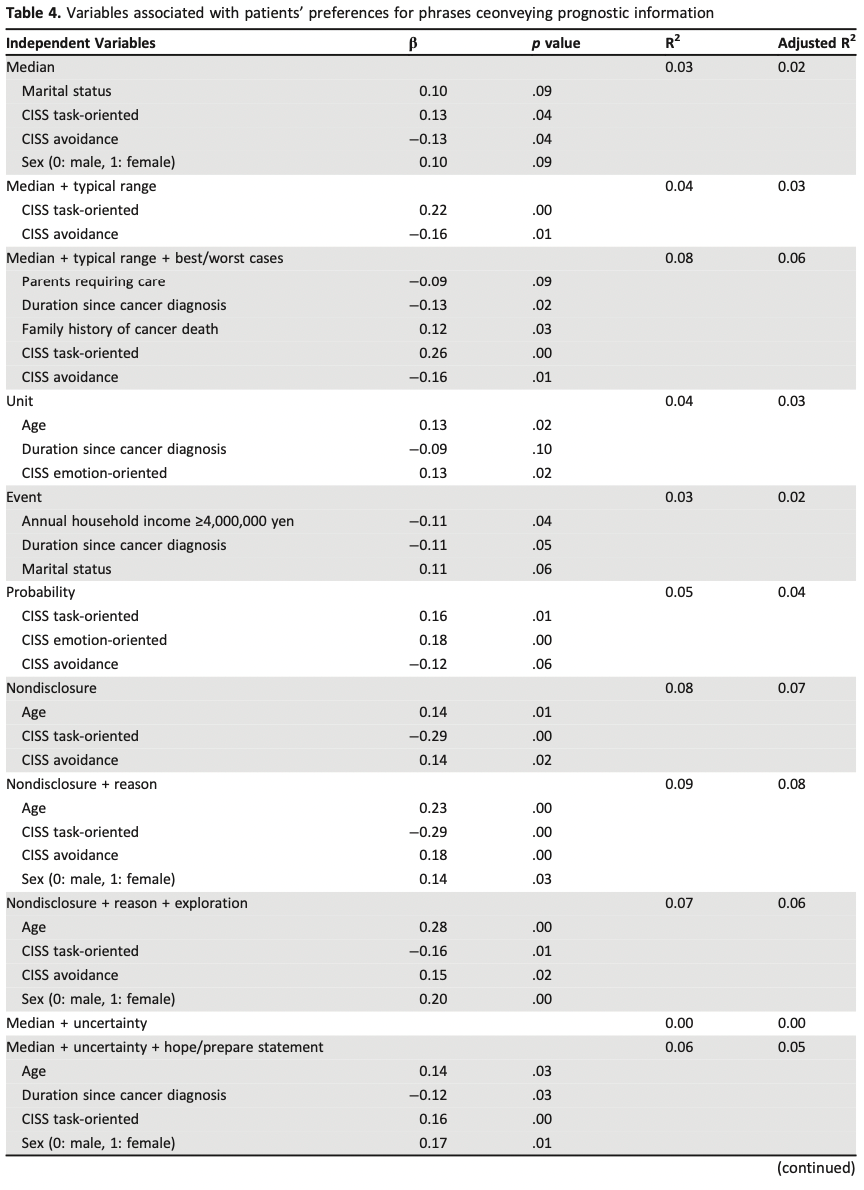
2015年のSRでは、27〜78歳の女性3490名を対象に、血管運動症状に対するSSRIとSNRIの有効性を評価した。(「ほてり」回数は0〜50回/週)活動性がん患者、ホルモン療法、抗うつ薬、精神作用のある薬剤を内服している人は除外されている。ベンファラキシンがSNRIの第一選択で、効果発現が最も早く、(1週間までに単独で41%減、プラセボに対して26%減、P<0.001) 吐き気、口渇、便秘などの副作用もより頻繁にみられた。SSRIのパロキセチン(パキシル)は、プラセボと比較した場合、ほてりを最も軽減した(10mgで40.6%、20mgで51.7%;それぞれP =0 .0006およびP = 0.002)。
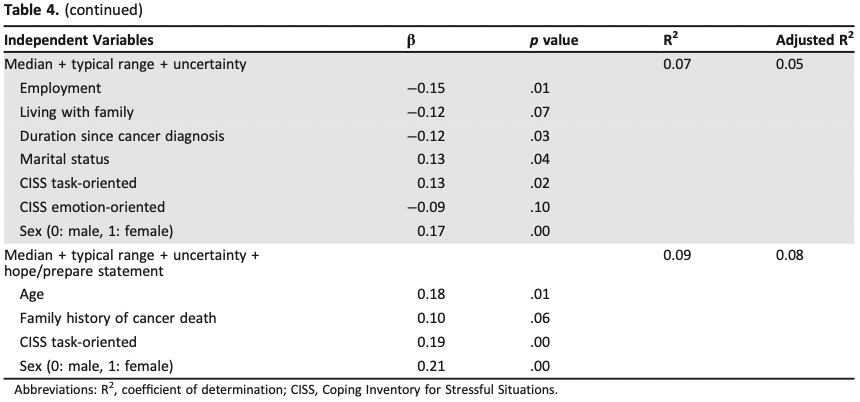
2020年の4つのRCTの検討ではSNRIやSSRIを含む6つの介入が検討された。もっとも血管運動症状を改善したのはエストラジオールだったが、ついでSNRIであるベンファラキシンが効果をみとめた。
14回以上の血管運動症状/週を有する閉経前後女性1005人が対象。介入は、エスシタロラム(レクサプロ)10~20mg/日、ヨガ、有酸素運動、オメガ3脂肪酸1.8g/日、17-β-エストラジオール0.5mg/日、ベンラファキシンXR75mg/日、不眠症の認知行動療法(CBT-I)であった。アウトカム評価には、Menopause-related Quality of Life scale(MENQOL)およびそのサブスケールを用いた。結果としては、エストラジオール、エスシタロプラム、不眠症の認知行動療法、ヨガでベースラインからのMENQOL全体の有意な改善が認められた。もっとも効果が高かった(スケールの大きな改善がみられた)のはエストラジオールであった。結論としては、以上の結果より、更年期障害に関連したQOL改善のために、女性は自身の症状や好みに応じて様々な治療戦略から選択することができることを示唆するものであった。
(日本で使われているエスラジオールはエストラーナテープ0.72mgを2日ごと貼り替え)
北米更年期学会の2015年のエビデンスに基づくポジションペーパーでは、更年期の血管運動症状の治療について、いくつかの異なる非ホルモン療法の選択肢を検討した。学会は、SSRIとSNRIの両方が生理的更年期症状(加齢によるもの)および外科的更年期症状(外科手術後)を大幅に緩和すると結論づけた。SSRIではパロキセチン(パキシル:10〜25mg/日)、エスシタロプラム(レクサプロ:10〜20mg/日)、シタロプラム(セレクサ:10〜20mg/日)が最も症状を軽減し、SNRIではベンラファキシン(イフェクサー:37.5〜150mg/日)とデスベンラファキシン(プリスティック:100〜150mg/日)が有意に作用したと述べている。SSRIは初期の副作用(特に吐き気とめまい)が少ないが、タモキシフェンの代謝を損なうことが指摘された。このため、乳癌の既往がある女性にはベンラファキシンが好まれた。
【開催日】2022年12月14日(水)