STEP1 臨床患者に即したPI(E)CO
【評価を行った日付】
2016年11月9日
【臨床状況のサマリー】
78歳男性、慢性心不全、慢性心房細動あり、イグザレルト10mg,フロセミド20mg,アムロジピン5mgを内服している。当院へ定期通院を切り替えたいという主訴で受診した。初回外来で、2週前から体重が3kg増え、足のむくみが増強し、倦怠感や起座呼吸があると訴えあり。胸部レントゲンでは両側胸水貯留がみられ、心エコーでは収縮能低下(EF38%)、中等度MR、中等度ARがみられた。うっ血性心不全と診断し、フロセミド40mgへ増量したが改善なく、予定入院とした。入院日までフロセミドを60mgへ増量して処方した。入院後はもとのフロセミド60mg内服にラシックス20mg静注を追加した。1週間で著明に下腿浮腫軽減し、体重減少がみられ、起座呼吸や倦怠感も消失した。脱水傾向も認めず、静注を中止しすべて内服へ切り替えようとした。フロセミド80mg内服を検討していたが、上級医のすすめで長時間作用型のループ利尿薬アゾセミド(商品名ダイアート)の存在を知った。アゾセミドは緩徐な利尿効果を示すため、内服直後の頻尿を解消する可能性があるということであった。過去の臨床試験で、フロセミド20mgに対してアゾセミド30mgが同じ尿量排泄を促すということであったので、予定しているフロセミド80mg内服を単純換算するとアゾセミド120mgとなる予定であった。果たして患者の予後やQOL改善に良い影響をもたらすのか疑問に思った。
P;70台の心房細動を持つ慢性心不全患者.NYHA2度.
I(E);ダイアート120mg投与
C;フロセミド80mg投与
O:QOL改善
STEP2 検索して見つけた文献の名前
【見つけた論文】
Superiority of Long-Acting to Short-Acting Loop Diuretics in the Treatment of Congestive Heart Failure– The J-MELODIC Study –. Masuyama T, Tsujino T, Origasa H, Yamamoto K, Akasaka T, Hirano Y, Ohte N, Daimon T, Nakatani S, Ito H. Circ J. 2012;76(4):833-42.
STEP3;論文の評価
STEP3-1.論文のPECOは患者のPECOと合致するか?
P;年齢中間値71歳で,NYHA2〜3度の慢性心不全のある患者320名
I(E);アゾセミド30〜60mg/day
C;フロセミド20〜40mg/day
O;2年間の心血管イベントによる死亡またはうっ血性心不全による緊急入院の率を下げる
→患者のPECOと (合致する ・ 多少異なるがOK ・ 大きく異なるため不適切)
STEP3-2 論文の研究デザインの評価;内的妥当性の評価
①研究方法がRCTになっているか?隠蔽化と盲検化はされているか?
→ランダム割り付けが ( されている ・ されていない )
→隠蔽化が( されている ・ されていない ・ 不明 )
→盲検化が( されている ・ 一部されている ・ されていない ・記載なし )
実際のTableで介入群と対照群は同じような集団になっているか?
→( なっている ・ なっていない ・ 記載なし )
PROBE法が採用されている。
※PROBE法とはProspective, Randomized, Open-labeled Blinded Endpoints(前向きランダム化オープンラベル試験)の略。参加者(患者)と介入実施者(医師)の二者は、経過中、治療群と対照群のどちらに割り付けられたかを知っているが、Outcome評価者はそれを知らずにOutcomeを評価する方法である。(はじめてトライアルシートより(南郷医師のHPより))
② 解析方法はITT(intention to treat)か?
→ITTが( されている ・ されていない )
STEP3-3 論文で見いだされた結果の評価
Outcomeについて、以下の値を確認する
【① 治療効果の有無; P値を確認する】
1)Primary outcome
心血管イベントによる死亡またはうっ血性心不全による再入院
介入群23/160,対照群34/160.p=0.03
2)Secondary outcome
うっ血性心不全による再入院または心不全の治療薬変更が必要になった
介入群26/160,対照群36/160.p=0.048
すべての死亡率
介入群17/160,対照群17/160.p=0.99
3) Component events
心血管イベントによる死亡
介入群7/160,対照群11/160.p=0.36
うっ血性心不全による緊急入院
介入群19/160,対照群29/160.p=0.04
心不全の治療薬変更が必要になったケース
介入群7/160,対照群10/160.p=0.44
【②治療効果の大きさ;比の指標と差の指標を確認する】
●RR(あるいはHR・OR)を確認する
●ARRとNNTを計算する
※P値で有意差が出たものについて計算
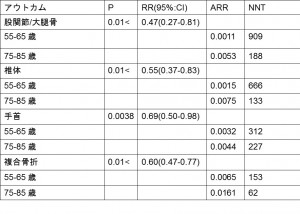
1)Primary outcome
心血管イベントによる死亡またはうっ血性心不全による再入院
HR=0.55(95% CI, 0.32 to 0.95)
ARR=CER—EER=34/160-23/160=11/160=0.069
NNT=1/ARR=1/0.069=15
2)Secondary outcome
うっ血性心不全による再入院または心不全の治療薬変更が必要になった
HR=0.60(95% CI, 0.36 to 0.997)
ARR=CER—EER=36/160-26/160=10/160=0.063
NNT=1/ARR=1/0.063=16
3) Component events
うっ血性心不全による緊急入院
HR=0.53(95% CI, 0.30 to 0.96)
ARR=CER—EER=29/160-19/160=10/160=0.063
NNT=1/ARR=1/0.063=16
【③治療効果のゆらぎ;信頼区間を確認する】
②参照
STEP4 患者への適用
【①論文の患者と、目の前の患者が、結果が適用できないほど異なっていないか?】
年齢、心不全の重症度は同等。
第一にアゾセミドの初期投与量について。本研究では30〜60mg/dayであるが本症例では120mg/dayと異なる。しかし、Methodsの欄には心不全の症状が安定しないときにアゾセミドを120mg/dayまで増量したとあり、結果が適応できないほどの差はないと考える。
第二に他の内服薬変更歴について。本研究の除外基準には「ランダム割付する前1ヶ月以内の心血管系内服薬変更歴」が組み込まれている。本症例は、ループ利尿薬変更前にACE阻害薬を導入したり、Ca拮抗薬を中止したりしている点で除外基準に当てはまる。しかし、この除外基準はループ利尿薬の差を正確に調べるための基準であることが予想され、本症例への適応に関して大きな問題はないと考える。
【②治療そのものは忠実に実行可能か?】
<最安価を採用した場合>
アゾセミド(アゾセミド錠)60mg×2T=34.8円
フロセミド(フロセミド錠)40mg×2T=12.6円
<当院の場合>
アゾセミド(ダイアート錠)30mg×4T=83.6円
フロセミド(フロセミド錠)40mg×2T=12.6円
アゾセミドを使用することで薬価が3〜7倍となる。また添付文書上、ダイアートの最大投与量は60mg/dayであり、120mg/dayの使用は保険をきられる可能性がある。
【③重要なアウトカムはコストや害を含めて全て評価されたか?】
コストは上記の通り。副作用は下記。
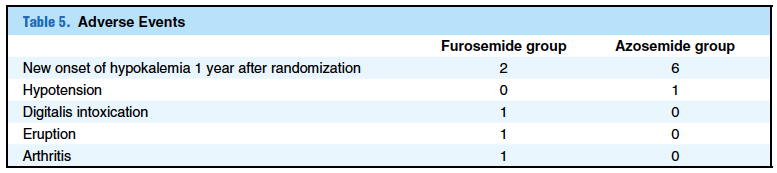
1年以内の低K血症がアゾセミド群で多いように見えるが、P値は計算されていない。副作用の発生率については差がないのかどうかわからない。
アウトカムについて。本研究によって、「2年以内のうっ血性心不全による緊急入院or心血管イベントによる死亡」がアゾセミド群で低くなることが示された。しかし、フォローアップ期間は最低2年間と短く長期的な予後については不明である。また、心血管イベントによる\\\\死亡率のみでの比較や総死亡率のみでの比較では有意差は出ておらず、生命予後に関する結果も不明である。
また、本研究は参加者(患者)と介入実施者(医師)の盲検化のなされていないPROBE法によるRCTである。Primary endpointにも含まれる「うっ血性心不全による緊急入院」やSecondary endpointにある「心不全治療薬の変更」については、介入実施者が恣意的に操作することも可能である。したがって今回のアウトカムは低めに見積もった方が良い。
デメリットについて。副作用に関する両群の比較は十分になされておらず、アゾセミドを使用することで薬価は3〜7倍となる。また保険上、使用できる容量にも上限がありそうである。
以上の考察より、アゾセミド投与のメリットは本研究で著者が主張するほど大きくないが、デメリットである薬価が患者にとって些細な問題で、かつ保険上使用可能な容量であれば、アゾセミドを使用する価値はあると考える。
【④患者の考え・嗜好はどうなのか?】
理想的には薬価の問題を議論しながら、患者およびご家族と導入について検討する必要がある。しかし、高齢の非医療従事者に以上の考察を共有することは難しい。
そこで、患者の経済状況について推測する。患者はすでに引退したが、同敷地内に居住している長男が患者の妻とともに農家と酪農を営んでいる。医療費は長男からの支出となることが予想される。更別村の農家は作付面積が広く比較的裕福な家庭が多く、経済的な問題は少ないことが予想される。
現時点ではアゾセミド120mgを導入して退院しているが、今後は電解質や脱水状況を見ながら容量を調整する必要がある。アゾセミドが60mg以下になるなら、アゾセミドを継続しても良いと考える。アゾセミドが60mgを上回る状態が続くのであれば保険適用外になるため、一部かすべてをフロセミドに変更する。その際はもちろん本人およびご家族に説明し合意形成する必要がある。
【開催日】
2016年11月9日(水)