‐文献名-
Daniel I McIsaac, Gurlavine Kidd, Chelsia Gillis, Karina Branje, Mariam Al-Bayati, Adir Baxi, Alexa L Grudzinski, Laura Boland, Areti-Angeliki Veroniki, Dianna Wolfe, Brian Hutton. Relative efficacy of prehabilitation interventions and their components: systematic review with network and component netwerk meta-analyses of randomised controlled trials. BMJ 2025;388:e081164
‐要約-
Introduction
プレハビリテーションとは、運動、栄養強化、心理的サポート、認知トレーニング、またはこれらの要素の組み合わせを通じて、患者を手術に向けて積極的に準備することを意味する。大手術の後には、術後合併症や機能回復障害が多く見られる(それぞれ20%を超える発生率)が、プレハビリテーションは、手術前に患者の身体的、生理的、心理的、または認知的予備力を高めることで、これらの合併症を予防する有望な介入となる。
一方で、手術を控えている患者に対するプレハビリテーションの日常的な適用を阻む障壁がエビデンスからいくつか浮かび上がっている。多くのレビューでは、プレハビリテーションは合併症や入院期間を減らし、機能回復を改善する保護効果があるかもしれないと示唆している。しかし、利益の全体的な確実性はいくつかの理由から低い。プレハビリテーションは患者の健康行動を直接的に対象とし、参加するには個人の努力が必要となるが入手可能なシステマティックレビューのほとんどは質が低いと評価されており、患者や一般の視点が含まれていない。レビューでは通常、単一のプレハビリテーション要素 (例: 運動のみ) に対して1つの効果を推定するか、異質な介入をまとめて推定する。プレハビリテーションは、多くの場合複数の要素(例えば、運動と栄養)が互いの有効性を変化させる可能性のある複数の要素から構成される介入であるため、どのような要素、あるいは要素の組み合わせが最も効果的である可能性が高いかを把握することが困難となっている。その結果、患者と臨床医は、どのようなプレハビリテーションアプローチを臨床実践に取り入れるべきか確信を持てず、将来のプレハビリテーション介入や試験を最適に設計することを目指す研究者は、限られた知見しか得られていない。
プレハビリテーションの研究を進めるには、関連する一次研究を特定するためのベストプラクティスの方法と、さまざまなプレハビリテーションの構成要素の相対的な有効性を推定できる適切な分析に基づいた、高品質のエビデンス統合が必要となる。ネットワークメタアナリシスと構成要素ネットワークメタアナリシスでは、直接比較と間接比較により、それぞれ特定の構成要素の組み合わせと個々の構成要素の個別の効果を推定できる。我々は、統合された知識移転フレームワークを使用し、患者と一般のパートナーシップから得た情報に基づいて、ネットワークメタアナリシスと構成要素ネットワークメタアナリシスとともに系統的レビューを実施した。手術の準備をしている成人の重要な術後転帰(合併症、入院期間、健康関連の生活の質、および身体的回復)を改善する可能性が最も高いプレハビリテーションの構成要素と構成要素の組み合わせを特定することを目的とした。
Method:
検索戦略
情報専門家が検索戦略を策定し、Ovid Medline、Embase、CINAHL、PsycINFO、Web of Science、Cochrane CENTRAL Register of Controlled Trialsにおいて、ベストプラクティスに基づくピアレビューを実施した。また、臨床試験登録ウェブサイトを調査して未発表データを特定し、対象研究の参考文献リストを調査して引用漏れを特定した。文献検索は2022年3月1日に初回実施され、2023年10月25日に更新された。
介入の定義
プレハビリテーションの普遍的な定義は存在しないが、我々はプレハビリテーションを、手術の 7 日前以上に実施される運動(有酸素運動、筋力トレーニング、機能トレーニング、ストレッチング、呼吸器に重点を置いた介入など)、栄養(カウンセリング、サプリメント、経口摂取または経腸摂取を改善するためのその他の介入など)、認知(認知機能を改善または維持するための介入など)、心理社会的(気分、感情、または動機を改善するための介入など)のトレーニングまたはサポートからなる単一様式の介入、または運動、栄養、認知、または心理社会的要素を組み合わせた複合様式の介入、もしくはそれらの組み合わせと定義した。毎日または全体のプログラムの期間、場所、または監督方法については制限を設けなかった。
包含基準と除外基準
選択的手術を受ける成人(18歳以上)を登録し、プレハビリテーション介入群と対照介入群、あるいは通常治療または標準治療群に割り付けられ、重要なアウトカムが報告されているランダム化比較試験を本研究に含めた。術前リスク因子管理(例:禁煙、貧血治療、疾患管理)のみを評価した研究、プレハビリテーション介入期間が7日間未満、または研究デザインが準実験的または非ランダム化であった研究は除外した。出版言語に関する制限は設けなかった。
成果
統合的な知識移転アプローチを用いることで、患者、臨床医、医療システムのリーダー、そして科学者からの意見に基づき、以下の4つのアウトカムを事前に特定することができた。(1) 術後入院期間または術後30日までのあらゆる医学的または外科的合併症、(2) 入院期間、(3) 健康関連の生活の質(一般的または疾患特有のもの:術後90日まで)、(4) 身体的回復(例:6分間歩行テストおよび短時間身体能力バッテリー:術後90日まで)。対象試験において、重要なアウトカムの指標が複数報告されている場合、事前に規定された優先順位付けスキームを用いて、データ統合のための具体的なアウトカム指標を選択した。臨床的に意味のある可能性のある結果の解釈を導くために、以下の効果サイズを使用した:合併症(オッズ比 <0.80)、入院期間(1日)、健康関連の生活の質(ショートフォーム36の身体的要素スケールで3ポイント)、身体的回復(6分間歩行テストで20メートル)。
Results:
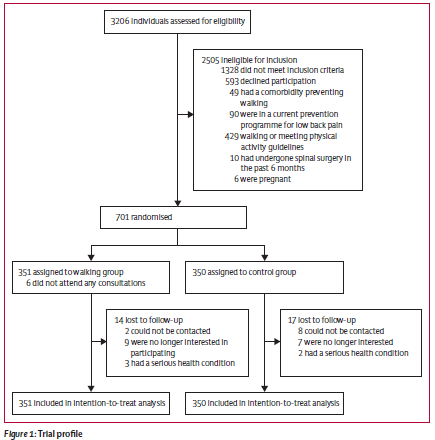
6106件のタイトルと抄録をスクリーニングし、続いて1114件の全文レビューを実施した結果、186件のランダム化比較試験(n=15,684)が含まれた。組み入れた研究には、患者または公的機関との連携に関する報告はなかった。組み入れた試験のうち、バイアスリスクが低いと回答したのは43件(23%)、中等度が66件(36%)、高リスクが77件(41%)であった。
試験参加者の平均年齢は62歳で、女性または女性と特定された参加者の割合の中央値は45%であった。手術種別の分布は、整形外科43件(23%)、非腫瘍関連主要手術20件(11%)、心臓血管関連手術20件(11%)、腫瘍関連手術84件(45%)、混合19件(10%)であった。運動プレハビリテーションの要素は、ランダム化比較試験133件(72%)、栄養関連が68件(37%)、心理社会的関連が31件(17%)、認知関連が4件(2%)で報告されていた。
合併症
8816名を対象とした106件の試験で合併症が報告された。報告された合併症の種類は、主に全ての合併症(49件、46%)、心肺合併症(21件、20%)、感染性合併症(21件、20%)の複合となっていた。単独の心理社会的プレハビリテーションを除くすべての介入は、通常ケアと比較して合併症のオッズを減少させた。通常ケアと比較して最も効果があったと評価された4つの治療法は、運動単独のプレハビリテーション(オッズ比 0.50(95% CI 0.39~0.64)、Pスコア 0.85、エビデンスの確実性は非常に低い)、運動+栄養療法(0.52(0.26~1.05)、Pスコア 0.75、確実性は非常に低い)、栄養単独のプレハビリテーション(オッズ比 0.62(0.50~0.77)、Pスコア 0.62、確実性は非常に低い)、および運動、栄養、心理社会的ケアのプレハビリテーションの併用(オッズ比 0.64(0.45~0.92)、Pスコア 0.59、確実性は非常に低い)であった。積極的治療法間に有意差は認められなかった。ネットワーク全体で統計的異質性は中程度であった(I 2 =30.7%、τ 2 =0.15)。手術の種類に関するネットワークメタ回帰分析では統計的異質性は低減せず、ベースラインリスクメタ回帰分析を実施した場合、モデルの適合性は主要モデルと比較して低下した。直接比較によるエビデンスの確実性は、運動と栄養療法と通常ケアの比較を除き、すべての治療比較において「非常に低い」と評価された。確実性の低下は、主に研究内バイアスと不正確さに関する懸念によるものであった。
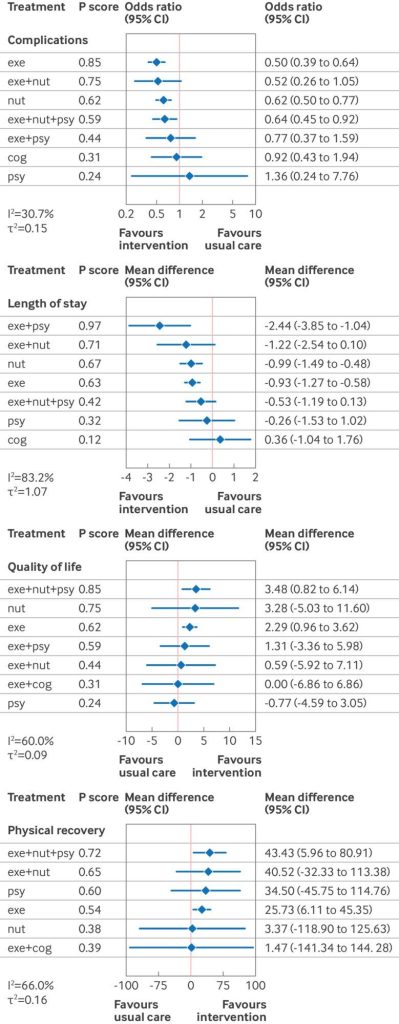
図3:治療効果は、治療レベルネットワークメタアナリシスから得られた全てのアウトカム(積極的介入と通常ケア、術後合併症、入院期間、生活の質、身体的回復)について得られた。治療順位のPスコア指標も提供されている(範囲は0~1で、1に近いほど好ましい介入を示す)。cog = 認知機能、exe = 運動、nut = 栄養、psy = 心理社会的機能、UC = 通常ケア
入院期間
入院期間は118件のランダム化比較試験(n=10,060)で報告された。治療レベルでのネットワークメタアナリシスでは、単独の認知プレハビリテーションを除くすべての介入が、通常のケアと比較して入院期間を方向性を持って短縮することが明らかになった。上位4つの治療法はすべて、通常のケアと比較して、入院期間を約1日短縮するという、潜在的に臨床的に意味のある差がありました。これには、運動と心理社会的プレハビリテーションの併用(平均差 –2.44 日 (95% CI –3.85 ~ –1.04)、P スコア 0.97、エビデンスの確実性が非常に低い)、運動と栄養の併用(–1.22 日 (–2.54 ~ 0.10)、P スコア 0.71、確実性は中程度)、栄養プレハビリテーション単独(–0.99 日 (–1.49 ~ –0.48)、P スコア 0.67、確実性が非常に低い)、運動プレハビリテーション単独(–0.93 日 (–1.27 ~ –0.58)、P スコア 0.63、確実性が非常に低い)が含まれた。運動、栄養、心理社会的介入(–1.91日(–3.47から–0.36)、非常に低い確実性)、心理社会的介入単独(–2.18日(–4.08から–0.29)、非常に低い確実性)、認知介入単独(–2.80日(–4.79から–0.82)、非常に低い確実性)であり、その他の実治療比較との間に有意差は認められなかった。
健康関連の生活の質
健康関連の生活の質は53件のランダム化比較試験(n=4135;図2、パネルC)で報告され、さまざまな尺度で測定されたが、最も一般的なのはSF-36またはSF-12身体項目スコア(n=14研究; 26%)とEQ-5D視覚アナログ尺度(n=8; 15%)であった。結果は、SF-36身体項目スコアへの逆変換後の平均差として示されている。治療レベルネットワークメタアナリシスでは、単独の心理社会的プレハビリテーションと運動+認知プレハビリテーションを除くすべての介入が、通常のケアと比較して健康関連の生活の質の指標を方向性を持って改善することが判明した。通常のケアと比較して、最もランクの高い 2 つの治療法は、健康関連の生活の質を潜在的に臨床的に意味のある差 (平均差=3) 増加させ、運動、心理社会的ケア、栄養 (平均差 3.48 (95% CI 0.82 ~ 6.14)、P スコア 0.81、エビデンスの確実性が非常に低い) および栄養単独のプレハビリテーション (3.28 (–5.03 ~ 11.60)、P スコア 0.68、中程度の確実性) が含まれていた。運動単独のプレハビリテーション (2.29 (0.96 ~ 3.62)、P スコア 0.66、非常に低い確実性)、および運動+心理社会的ケア (1.31 (–3.36 ~ 5.98)、P スコア 0.51、低い確実性) は、通常のケアと比較して 3 番目と 4 番目にランクが高かったが、プールされた点推定値は潜在的に意味のある差 (図 3、生活の質) を超えなかった。ネットワーク全体の統計的異質性は中程度であった(I 2 =60.0%; τ 2 =0.09)。直接効果推定値の確実性は、介入1件(栄養vs.通常ケア)で中程度、3件(運動+栄養、運動+心理社会的ケアvs.通常ケア、運動vs.心理社会的ケア)で低く、比較4件(運動、心理社会的ケア、運動+認知ケア、運動、栄養、心理社会的ケアvs.通常ケア)で非常に低かった。格下げは主に、研究内バイアスと不正確さに関する懸念によるものであった(付録17)。手術の種類と対照群の標準化平均に関するネットワークメタ回帰分析では、モデルの適合性は改善されなかった。
身体の回復
身体回復は59件のランダム化比較試験(n=3267)で報告され、様々な尺度で測定されたが、最も一般的に用いられたのは6分間歩行テスト(34件)であった。結果は、6分間歩行テストへの逆変換後の平均差として示されている。治療レベルネットワークメタアナリシスでは、すべての介入が通常ケアと比較して身体回復を方向性を持って改善することが示された。通常ケアと比較して、最もランクの高い4つの治療法はすべて、臨床的に意味のある差(6 分間歩行テスト 20 m)で身体的回復を延長させ、これには運動、心理社会的ケア、栄養(通常ケアとの平均差43.43 m(95% 信頼区間 5.96 ~ 80.91)、P スコア 0.72、エビデンスの確実性が非常に低い)、運動と栄養(40.52 m(-32.33 ~ 113.38)、P スコア 0.65、確実性が非常に低い)、心理社会的ケア単独(34.50 m(-45.75 ~ 114.76)、P スコア 0.60、確実性が非常に低い)、運動単独(25.73 m(6.11 ~ 45.35)、P スコア 0.54、確実性が低い))が含まれた。ネットワーク全体の統計的異質性は中程度から高い(I 2 =66.0%、τ 2 =0.16)。効果推定値の確実性は、主に研究内バイアス、不正確さ、および非一貫性に関する懸念により、全ての治療比較において非常に低かった。手術の種類に関するネットワークメタ回帰分析では、モデルの適合性は改善されなかった。
Discussion:
15,000人以上の参加者を対象とした186件のランダム化比較試験を対象に、治療レベルネットワークおよび構成要素ネットワークのメタアナリシスを用いた本システマティックレビューにおいて、運動または栄養に基づくプレハビリテーション介入、あるいは運動を含む多構成要素介入は、大手術を控えた成人の合併症率と入院期間を有意に短縮し、健康関連の生活の質と身体的回復を改善する可能性があるという、一貫した方向性のあるエビデンスが得られた。試験レベルのバイアスリスクと不正確さにより効果推定値の確実性は低下したが、統合効果サイズは臨床的に意義のある改善を示す可能性があり、運動と栄養に関する推定値はバイアスリスクの高い試験を除外した後でも堅牢であった。これらのデータは、運動、栄養、および多構成要素プレハビリテーションの有益性と一般化可能性を高い確実性で確認するためには、バイアスリスクの低い多施設試験が必要であることを示唆している。患者、臨床医、そして医療システムのリーダーは、有望なプレハビリテーション戦略、特に運動と栄養を術前ケアに実現可能に導入するための戦略を同時に検討する必要がある。
プレハビリテーションは、通常複数の要素から構成される複雑な介入であり、参加者の行動に大きな変化を要求し、プログラムを提供するスタッフの専門知識に依存し、参加者のスキル開発を必要とする。さらに、プレハビリテーションは、様々な状況(例:在宅または施設ベース)、様々な方法(例:直接指導またはバーチャルプログラミング)で実施できる。複雑な介入の開発、評価、実施の各段階では複数の要素を考慮する必要があるが、介入の有効性を判断することは依然として重要な段階である。プレハビリテーションの場合、100件を超えるランダム化比較試験と数十件のシステマティックレビューが発表されているにもかかわらず、どの要素、または要素の組み合わせが重要なアウトカムの改善に有効であるかについては、依然として明確ではない。この不確実性は多因子だが、主な要因としては、既存のレビューの実施における厳密さの欠如、プレハビリテーション介入の多要素性に適合しない定量的手法の使用、および試験レベルでのバイアスリスクが挙げられる。バイアスのリスクが低い多施設プレハビリテーション試験が必要とされている。
‐結論-
治療レベルでのネットワークおよびコンポーネントネットワークメタアナリシスを用いたシステマティックレビューにおいて、大手術を控えた成人患者において、合併症発生率の低減、入院期間、健康関連の生活の質、身体的回復における臨床的に意義のある改善を示す、中等度の効果量を伴うプレハビリテーションの有効性を示すエビデンスが得られた。最も強力なエビデンスは、単独の運動および栄養プレハビリテーション、ならびに運動を含む複合的な介入を支持するものであった。しかしながら、このエビデンスの全体的な確実性は低から非常に低く、代表的な外科患者集団において現実的かつ意義のある効果量を検出するために、バイアスリスクが低く、適切な検出力を備えた多施設共同試験が緊急に必要であることを反映している。
【開催日】2025年6月11日