-文献名-
大園康文, 終末期がん患者の在宅療養継続を促進・阻害する出来事が死亡場所に与えた影響-経時的なパターンの分類化-, Palliative Care Research, 2014;9(1):121-8
-要約-
1. Introduction:研究の背景と目的
背景:在宅療養の現状と課題
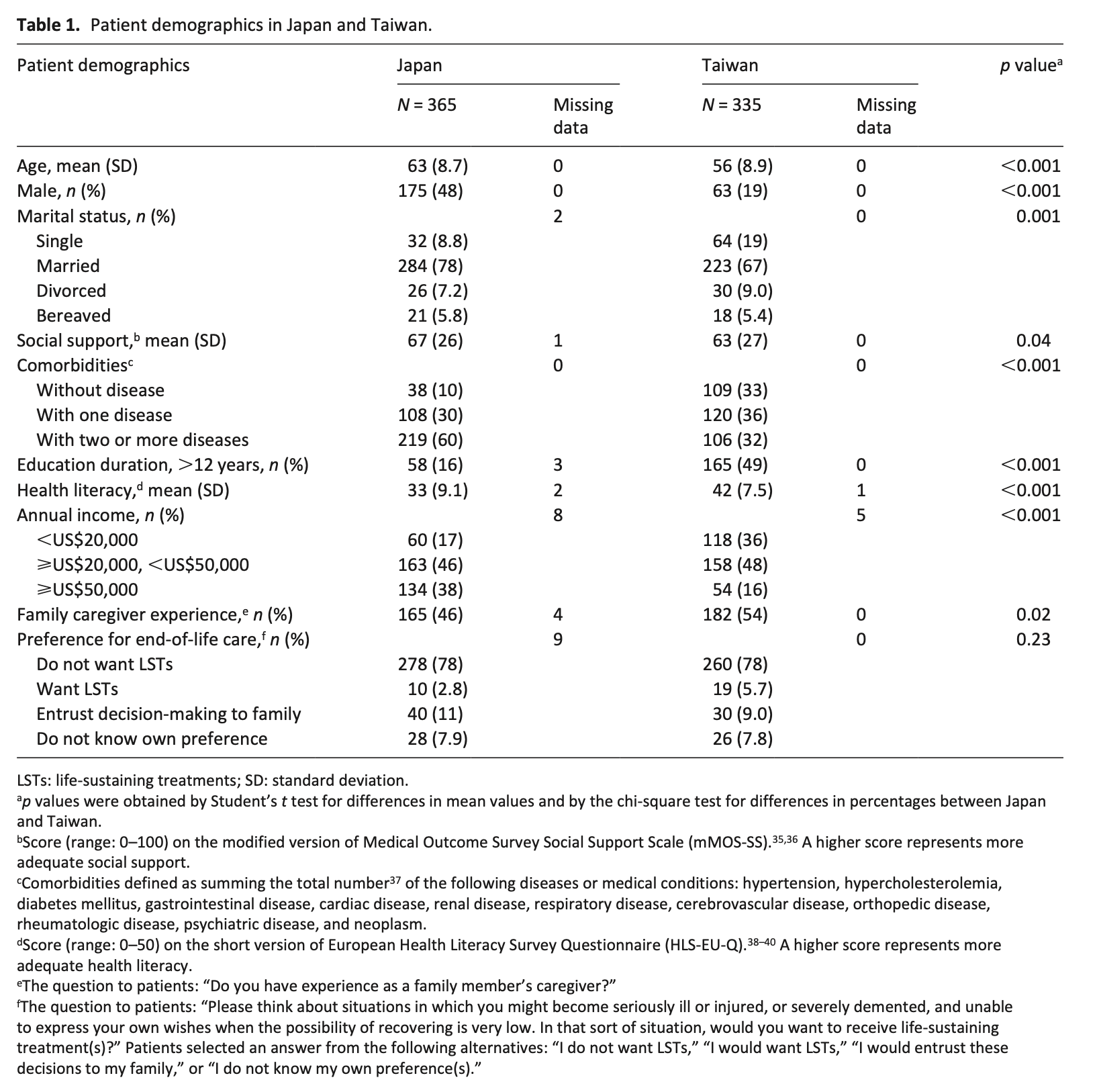
国民の希望と現実の乖離: 日本の一般国民の40〜60%が終末期を自宅で過ごしたいと望んでいますが、2010年時点での病院死は約77.9%に上り、がん患者の在宅死は約7.4%に留まっています 。
療養継続の困難さ: 在宅療養を断念する理由として、家族の介護負担や症状急変時への不安が挙げられています 。
先行研究で分かっていないこと
在宅死の関連要因や希望と実際の死亡場所の一致に関する研究はありますが、在宅療養中の出来事が「促進」または「阻害」のどちらに働き、最終的な死亡場所にどう影響するかを経時的に分析した研究は見当たりません 。
本研究の目的
訪問看護師へのインタビューを通じて、在宅療養継続を促進・阻害する出来事を時系列で整理し、それが死亡場所に与えた影響をパターン分類することを目的としています 。
2. Method:研究方法
調査対象と方法
対象者: 関東・中部地方の訪問看護ステーションに勤務する、経験1年以上の訪問看護師17名 。
データ収集: 訪問看護師が担当した「在宅死事例」と「病院死事例」計34事例について、半構造化面接を実施しました 。
分析の時期区分: 在宅療養期間を以下の3期に分類しました 。
導入期: 退院数日前〜開始1週間
安定期: 2週間目〜死亡1週間前
臨死期: 死亡前約1週間
特殊な分析手法:数値化とパターン化
点数化: 促進する出来事を「+1点」、阻害する出来事を「-1点」と設定しました 。
始点の設定: 導入期に在宅死の希望があれば「+1」、入院希望なら「-1」、不明なら「0」から開始しました 。
パターンの導出: 時系列に点数をカウントし、その動きの類似性からパターンを分類しました 。
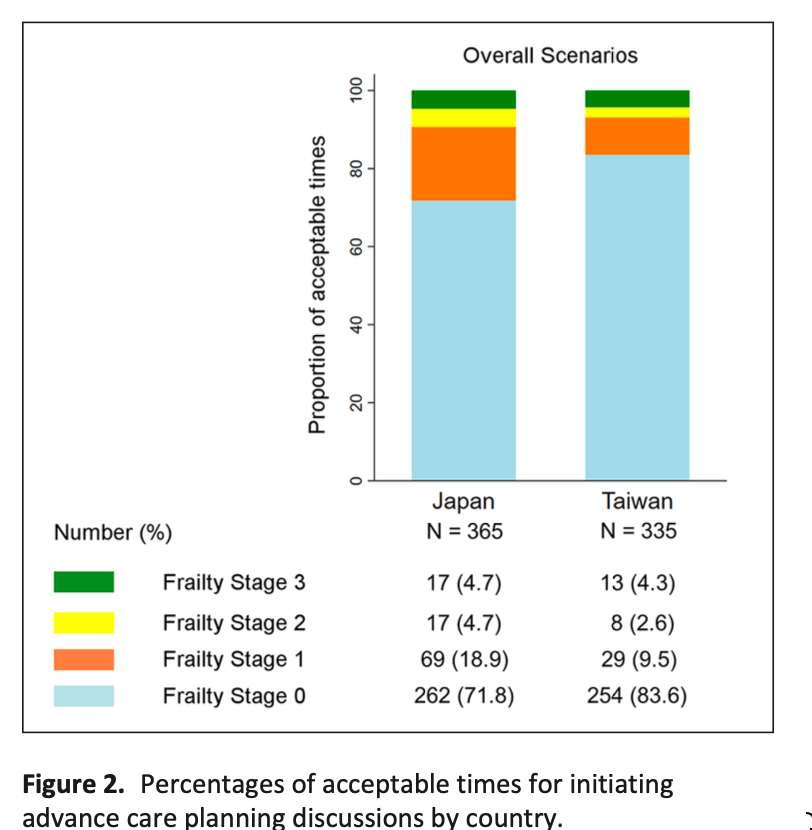
3. Results:研究結果
在宅療養の継続を左右する出来事が抽出され、最終的に6つのパターンに分類されました 。
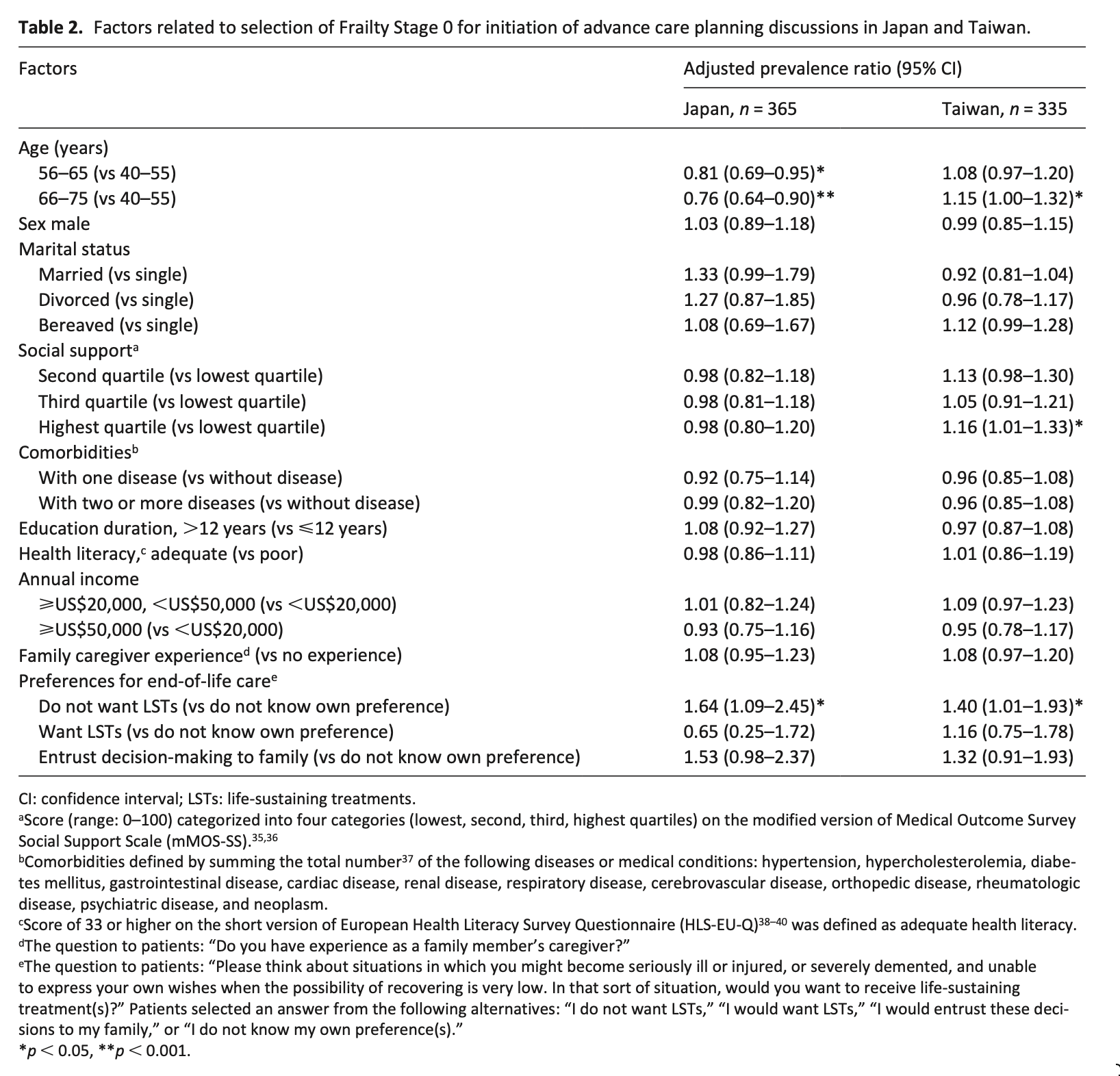
在宅療養を促進・阻害する主な出来事(抜粋)
時期
促進する出来事(例)
阻害する出来事(例)
導入期
療養者・家族の在宅希望、介護力がある
家族の介護消極性、未告知、介護力不足
安定期
主治医の積極的関与、症状の安定
主治医の入院推奨、家族の介護負担・不安
臨死期
自宅での看取り説明、副介護者の強い希望
症状増強(疼痛・呼吸困難)、ADL低下
死亡場所別のパターン分類
A. 在宅死に至ったパターン(計17例)
終始在宅療養希望型: 導入期から強い希望があり、症状も比較的安定して経過(7例)
揺れ動き型: 介護負担や不安で入院を検討しつつも、医療者の支援で在宅死(7例)
副介護者主導型: 主介護者の負担が限界に達しても、同居していない親族等の強い希望で継続(3例)
B. 病院死に至ったパターン(計17例)
症状増強時入院型: 比較的安定していたが、臨死期の苦痛症状に家族が対応できず入院する(6例) 。
阻害出来事蓄積型: 療養者の希望があっても、介護力不足や負担増が積み重なり入院に至る(6例) 。
消極的在宅療養型: 導入期から家族が消極的、または医師が最初から入院方針であり入院となる(5例) 。
4. Discussion:考察と今後の課題
本研究の示唆
早期の意思決定: 積極的治療が困難になった段階から、残された時間の過ごし方について本人・家族の意思を明確にするこ とが重要です 。
予測的な情報提供: 「症状増強時入院型」を回避するには、今後起こりうる症状とその対応策を事前に伝え、家族の不安を軽減する支援が求められます 。
人的環境の調整: 主介護者の負担を把握し、副介護者の協力を引き出すことが在宅死実現の鍵となります 。
研究の限界と課題
対象の偏り: 訪問看護師17名による遡及的な報告であり、事例数が少ないため、実態を十分に反映できていない可能性があります 。
視点の限定: 療養者本人や家族から直接得られたデータではないため、未抽出の要因があるかもしれません 。
今後の課題: 実際に療養中の患者・家族や、医師・ケアマネジャーなど多職種を対象とした調査を行い、より包括的な意思決定支援を検討する必要があります 。
【開催日】2026年1月14日