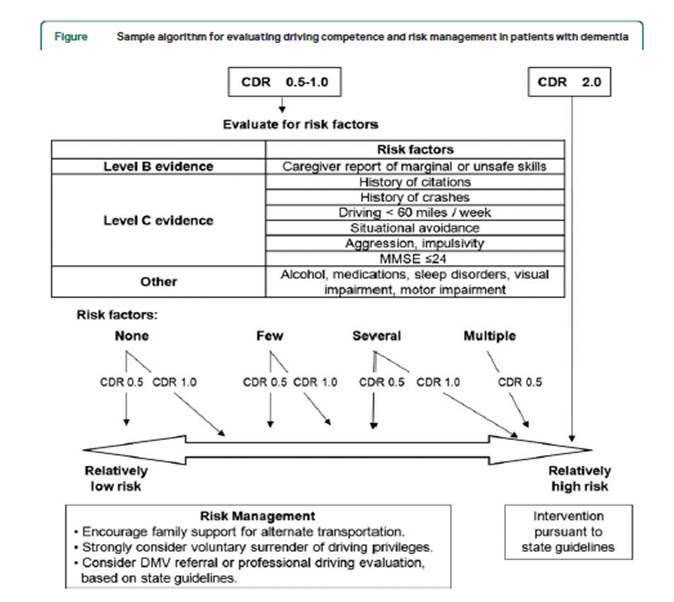
【文献名】
Jeannie L. Haggerty, et al. Practice Features Associated With Patient-Reported Accessibility, Continuity, and Coordination of Primary Health Care. Ann Fam Med. 2008 March; 6(2): 116-123.
【要約】
(目的)
プライマリヘルスケアのリフォームが行われる前に、患者にとっての近接性、継続性、協調性を左右する診療組織、医師の診療に寄与しているものを同定するためのプライマリヘルスケアの多角的調査を行った。
(方法)
・プライマリヘルスケアクリニックをカナダケベック州において都市部、準都市部、へき地、remort locationにおいてそれぞれランダムに選んだ。
・それぞれのクリニックで4人までの家庭医、総合医を選び、研究者が4つのクリニックの待合室に詰め、20人の患者を連続サンプリングし、PCAT(Primary Care Assessment Tool;http://www.jhsph.edu/pcpc/pca_tools.html)を用いて、以下について調査した。
*first-contact accessibility: 初診の近接性(突然の発症に対して迅速にケアが得られているか)
*relational continuity: 関係性における継続性(患者それぞれの特徴を知っている医師との継続した関係性)
*coordination continuity: 協調性の継続(医師と専門医との間の協調性)
・医師は診療の側面を報告し、秘書やディレクターはクリニックの組織的な特徴について報告した。
・Hierarchical regression modelを用い、クリニックにおいて定期通院している患者の二次解析を行った。
(結果)
100か所のクリニックが参加し(61%の回答率)、221人の医師、2725人の患者(87%の回答、追跡終了率)に対して実施した。
PCAT score 1点:definitely not、2点:probably not、3点:probably(最低ラインと設定)、4点:delinitely
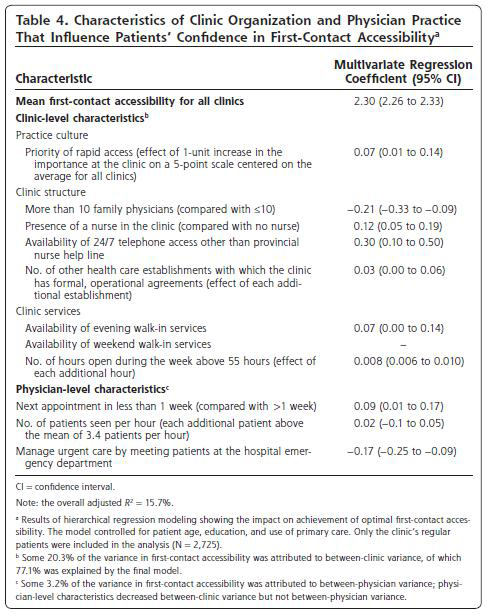
first-contact accessibility:初診の近接性…平均2.30(施設側の問題20.3%、医師側の問題3.2%)
これがもっとも問題があった。
急病に対して1日以内に診療を行うか、助言を行ったのは、たった10%であった。
平均24日(中央値19日)であった。
近接性は10人以下の医師(10人以上いると-0.21点)、看護師のいるクリニックで(+0.12点)、24時間毎日電話対応に応じるクリニック(+0.30点)、他のヘルスケア組織と正式な運営上の連携を得られている場合(+0.03点)、夕方の診療を行っていること(+0.07点)が良い結果となった。
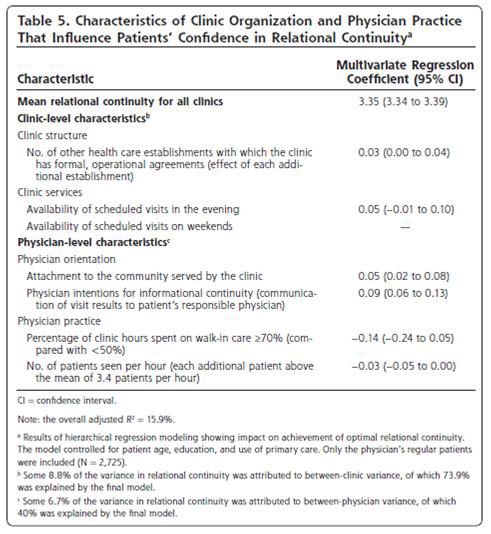
relational continuity: 関係性における継続性…平均3.35(施設側の問題8.8%、医師側の問題6.7%)
他のヘルスケア組織と正式な運営上の連携を得られている場合(+0.03点)や夕方診療(+0.05点)がこられにも有利に作用していた。継続性に価値を見出し(+0.09点)、コミュニティに対して親和性を感じている(+0.05点)医師はよりよい関係性の継続性を育んでいた。それゆえにaccessibility-oriented style(ウォークインが多く(ウォークインが50%未満に比較して70%以上だと-0.14点)、患者数が多くなる(1時間当たりの平均診察患者数が3.4人以上になると-0.03点))が継続性を妨げる要因にもなっていた。
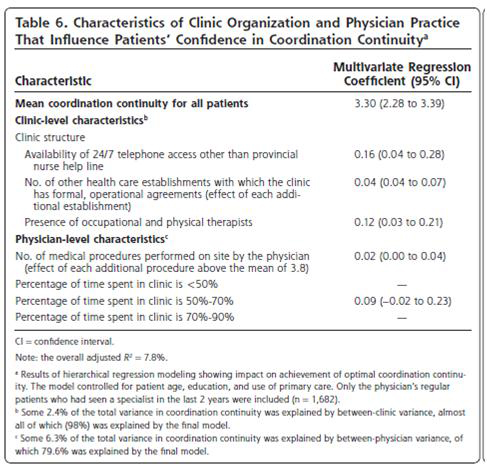
coordination continuity協調性の継続…平均3.30(施設側の問題2.4%、医師側の問題6.3%)
これはさらに他のヘルスケア組織と正式な運営上の連携を得られている場合(+0.04点)や継続した電話対応(+0.16点)やPT/OTの存在(+0.12点)との関連があった。また、医師が病院にパートタイムで診療に行っている場合で50-70%程度を自クリニックにて診療を行っているケース(+0.09点)やクリニックにおいて幅広い手技(+0.02点)を実施している場合により良い結果となっていた。
(まとめ)
クリニックがどのように組織されるかで医師が近接性、継続性を達成できるかが決まってくる。両方を手にする特徴は夕方診療と電話対応、他のヘルスケア機関と正式な運営上の連携を得られていることであった。
(DISCUSSION)
理想的なfamily medicine groups(FMGs)モデルの特徴は、8~10人の医師がいて、看護師がいて、夕方診療を行い、nurse help lineとつながる情報リンク(電話対応可能という意味か?)があり、他の施設とのケアを正式な形態でシェアしていることである。
医師が一か所以上の施設で働くと、専門家との個人的な関係性強化につながるということも分かった。
【開催日】
2010年12月22日(水)