【文献名】
Comparing the Diagnostic Performance of 2 Clinical Decision Rules to Rule Out Deep Vein Thrombosis in Primary Care Patients. Eit Frits van der Velde, Diane B. Toll, Arina J. ten Cate-Hoek, et al. Ann Fam Med 2011;9:31-36
【要約】
【Background knowledge】
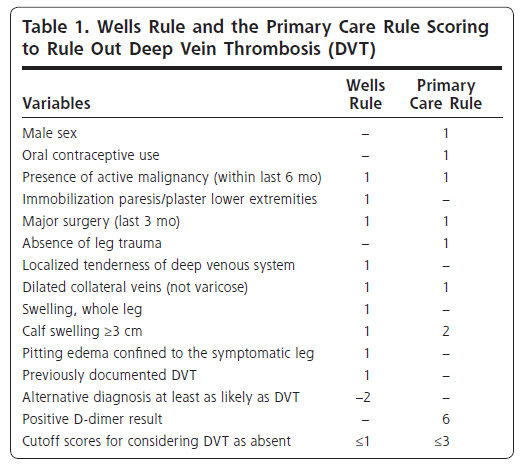
1.The Wells rule has 10 items including one ‘subjective’ item: Alternative diagnosis at least as likely as DVT(or, Wells rule is influenced by pretest estimate of the clinician)
If score is more than 1, ultrasound is indicated regardless of the result of D-dimer testing.
If score is 0 or 1, ultrasound is indicated if D-dimer test is positive.
2.The primary care rule has 7 items(with no ‘subjective’ items) and D-dimer testing.
If the score is more than 3, ultrasound is indicated.
If the score is 3 or less, ultrasound is indicated if D-dimer test is positive.
【Purpose】
The objective was to compare the Well’ rule (Table1) and the primary care rule (Table2).
1.The ability of both rules to safely rule out DVT
2.The ability of both rules to efficiently reduce the number of referrals for leg ultrasound investigation that would result in a negative finding.
【Methods】
A.Study design; Prospective cohort study without control group.
B.Procedures
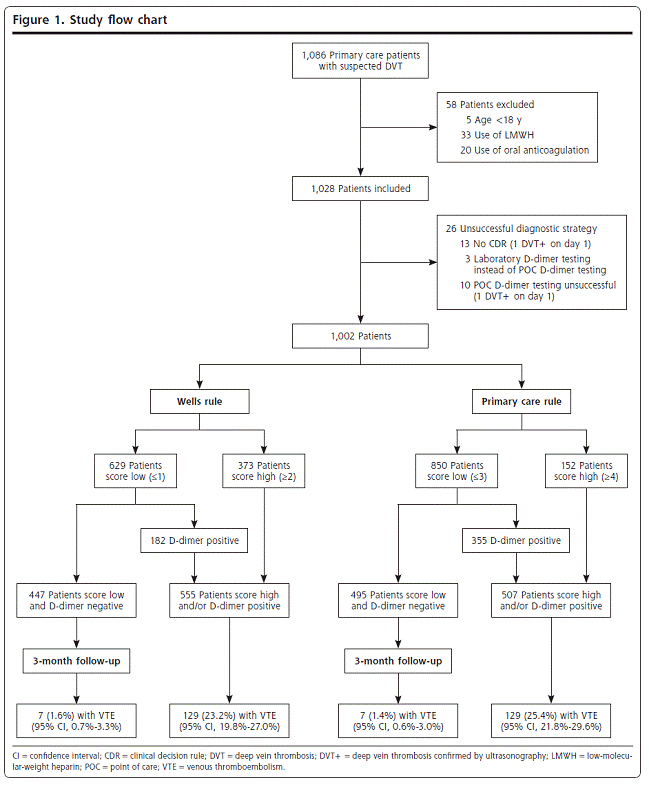
1. Family physicians collected data on 1,086 patients to calculate the scores for both decision rules before leg ultrasonography was performed. Patients with 1 or more of the following symptoms were enrolled: swelling, redness, or pain of the lower extremity.
2. In all patients D-dimer (dimerized plasmin fragment D) testing was performed using a rapid point-of-care assay. URL;http://www.clearview.com/d-dimer.aspx
3. Patients were stratified into risk categories defined by each rule and the D-dimer result. The actual management was based on the primary care rule as calculated by the attending physician.(Thus, the Wells rule score was only calculated in each patient and not considered in the management.)
4. Outcomes were DVT (diagnosed by ultrasonography) and venous thromboembolic complications or death caused by a possible thromboembolic event during a 90-day follow-up period. We calculated the differences
between the 2 rules in the number of missed diagnoses and the proportions of patients that needed ultrasound testing.
【Results】
A.Overall prevalence;
Data from 1,002 eligible patients were used for this analysis. Of 1,002 patients, 136 (14%) had DVT confirmed by objective testing. Three patients were lost to follow-up.
B.Outcome; Missed diagnosis;
A venous thromboembolic event occurred during follow-up in 7 patients with a low score and negative D-dimer finding, both with the Wells rule (7 of 447; 1.6%; 95% confidence interval [CI], 0.7%-3.3% ) and the primary care rule (7 of 495; 1.4%;95% CI, 0.6%-3.0%).
C.Outcome; The effectiveness of the rules(=The number of D-dimer testing and ultrasound);
Using the Wells rule, 447 patients (45%) would not need referral for further testing compared with 495 patients (49%) when using the primary care rule (McNemar P <.001). (Fig.1 in detail.)
Fewer patients (22%) need D-dimer testing when using the Wells rule, but 4% more will have to be referred for compression ultrasonography.
Expressed differently, to save 1 referral for compression ultrasonography, an additional 5 or 6 D-dimer tests have to be performed when using the primary care rule.
【考察とディスカッション】
著者がそれぞれのルールについてコストを計算している。
プライマリ・ケア医がDVTを疑う患者を100人診療したとき
(1) プライマリ・ケアルールを適用した場合、Dダイマーのオーダーが22件増え、$220のコストがかかる(1回あたり$10。)
(2) Wellsルールを適用した場合、超音波エコーへの患者紹介が4件増え、$240のコストがかかる(1回あたり$60。)
DVTに対するプライマリ・ケアルールが存在することとその有用性を知った。
Wellsルールもプライマリ・ケアルールと同様に有用であるが、超音波エコーへの紹介件数が増える(郡部ではこのことが障壁となりうる)。
英国ではDダイマーの迅速検査が普及していることに驚いた。
【開催日】
2011年2月16日(水)