-文献名-
Terrence McDonald, et al. The Impact of Primary Care Clinic and Family Physician Continuity on Patient Health Outcomes: A Retrospective Analysis From Alberta, Canada. Annals of Family Medicine. Vol. 22, No. 3 May/June 2024.
-要約-
【背景と目的】
プライマリ・ケアの理想的な提供は、患者と家庭医(FP)との長期的な関係性(longitudinal relationship)、いわゆる関係の継続性(relational continuity)に基づいている。関係の継続性は、より良い患者ケア、過剰な処置や入院、救急外来(ED)の受診の減少、コストの削減、患者満足度の向上と関連することが研究で示されている。
家庭医療におけるパートタイム診療(part-time practice)の傾向は、米国でもカナダでも20年以上前から高まっている。その結果、患者は同じ診療所内で複数のFPからケアを受ける可能性が高い。Atlasらは、小規模な学術的ネットワークにおいて、診療所ではなく特定の医師とのつながりが有益であることを見出している。しかし、全体として、個々のFPの継続性とは別に、地域のプライマリ・ケア診療所の継続性の効果についてはほとんど知られていない。Bazemoreらは最近の継続性に関する文献の広範なレビューの最後に、この疑問に関する研究を呼びかけている。
本研究では、カナダ・アルバータ州において、プライマリ・ケア診療所の継続性(primary care clinic continuity)(FPの関係の継続性とは異なる)が患者の健康アウトカムに及ぼす影響について検討した。この分析結果は、増大するプライマリ・ケアの不足に対処するための政策決定に役立てることを目的としている。
この後方視的観察研究では、かかりつけの診療所ではあるが、異なる家庭医に診てもらっている患者を対象に、ケアの継続性の影響を検討した。
【方法】
カナダ・アルバータ州の2015~2018年のリンクされた医療行政データを分析し、患者の複雑さのレベルの違いによる、医師および診療所の継続性と救急外来(ED)受診率および入院率との関連を検討した。
医師の継続性は、KPC(Known Provider of Care)指数を用いて計算された。3年間の期間を設定し、その間に3回の受診があることを条件とした。KPC指数は連続変数としてもカテゴリー変数としてもコード化した。低継続性を0%~40%、中等度を41%~80%、高継続性を81%~100%とした。
診療所の継続性についても同様に、患者が同じ診療所で主治医の同僚医師にかかった割合(対するものとして、別の診療所、救急外来など)として算出され、グループケア率(GCR)と呼ばれた。GCRに基づき、各患者の診療所の継続性をNA(KPC指数100%でグループ診療の機会がないため該当なし)、なし(0%、 低(1%~50%)、高(51%~99%)、完全(100%、自分の主治医にかからない場合は必ず自分の主治医の同僚医師にかかる)に分類した。)
患者の複雑性は、CRG(Clinical Risk Grouper)法を適用して決定した。CRG法は、先行する疾患の診断と医療システムの利用に基づいて、患者を9段階の複雑度(1が最も複雑度が低く、9が最も複雑度が高い)のいずれかに分類するものである。本研究では、臨床的に類似した複雑性のレベルを捉えるために、これらのレベルを3つのグループに分類した:複雑性が低い(CRGが1-2)、中程度(3-4)、高い(5-9)。
負の二項回帰モデルを作成し、それぞれと全原因による救急外来受診および入院との関連を評価した。
【結果】
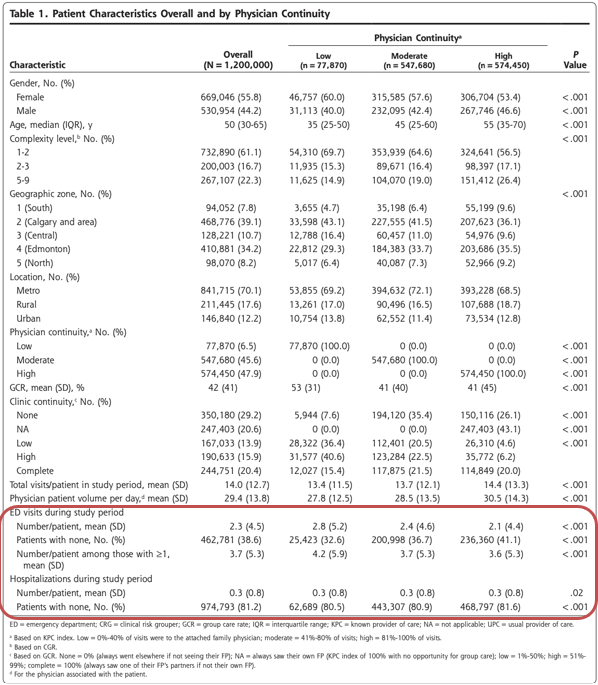
患者の44%が男性、56%が女性であった。年齢の中央値は50歳であった。ほとんどの患者は、1人のFPとの継続性が中等度(45.6%)または高レベル(47.9%)であり、残りの6.5%は低レベルであった。
表1には、患者の特徴を医師の継続性(KPC指数)別に示した。医師の継続性が高い患者は、より複雑(CRG=5-9)で高齢(年齢中央値=55歳)である傾向があったが、継続性が低い患者はより健康であった。医師の継続性が高いほどED受診が少ないという予想された傾向が観察されたが、入院件数はKPC指数のレベル間で同等であった。医師の継続性の絶対値では、農村部は継続性の高い群にやや多く含まれていたが、全体として、医師の継続性は、大都市圏、都市部(町/小都市)、農村部の間で顕著な差はなかった。
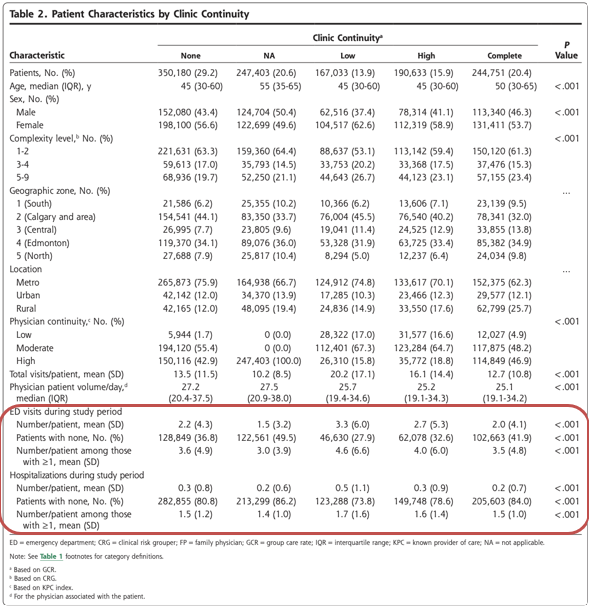
表2は、患者の特徴を診療所の継続性(GCR)別に示したものである。この継続性は、表の1行目に明らかなように、二峰性に分布していた。常に主治医を受診している患者(NA群)と、受診していないが常に同僚医師を受診している患者(完全群または100%群)は、いずれも年齢が高い傾向にあった。診療所の継続性がない患者(GCR0%)は、複雑性が低い傾向にあった。アルバータ州の大都市圏であるゾーン2(カルガリー市とその周辺)とゾーン4(エドモントン市)の患者は、町や小都市の患者よりも診療所の継続性がない傾向にあった。農村部の住民は診療所の継続性が高い傾向にあり、特に100%のGCRカテゴリーでは農村部の住民が4分の1以上を占めたのに対し、他のGCRカテゴリーでは20%以下であった。診療所の継続性が高い患者は、継続性が低い患者よりも平均してED受診と入院が少なかったが、継続性がない患者は継続性が高い患者と同程度であった。より高いGCRは、より大規模なグループ診療と関連していた。
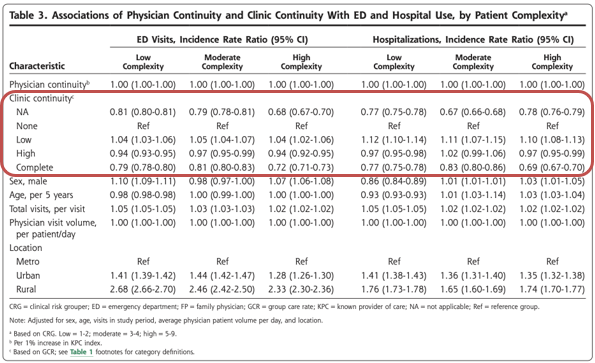
表3は、多変量解析の結果である(負の二項回帰モデル)。ED受診と入院の両方で、診療所の継続性(GCR)の効果は患者の複雑さ(CRG)によって大きく異なっていた。医師の継続性(KPC指数)が高いほど、患者の複雑性のすべてのレベルにおいてEDの利用が少なく、複雑性の高い患者では病院の利用が少なかった。診療の継続性の効果は直線的ではなく、ED受診と入院についても同様のパターンがみられた。ED受診および入院の減少との関連が最も強かったのは、常に主治医またはその同僚医師のいずれかを受診している患者、すなわち、それぞれNA(KPC指数100%)群および完全(GCR100%)群であった。さらに、常に主治医を受診している患者は、複雑性の低い患者(CRG 1-2)を除き、EDおよび入院の利用が最も少なかった。その効果は、最も複雑度の高い群で最も大きかった。診療所の継続性が低い群(GCR1%~50%)は、診療所の継続性がない群(GCR0%)に比べ、一貫してEDや入院の利用が多いことと関連していた。高い診療所の継続性(51%~99%GCR)は、1つの例外(入院についてはCRG 3-4)を除いて、EDおよび入院の減少に関連していた。
まとめると、医師の継続性の高さは、患者の複雑性のすべてのレベルにおいてEDの利用減少に関連し、複雑性の高い患者では入院の減少に関連した。大まかには、診療所の継続性なし(0%)は利用増加と関連し、診療所の継続性あり(100%)は利用減少と関連し、最も複雑な患者に最大の効果がみられた。診療所の継続性が1%から50%までのレベルでは、一般的に利用がやや増加し、51%から99%までのレベルでは利用がやや減少した。
【考察】
カナダ・アルバータ州を対象としたこの後ろ向き観察研究では、FPとの関係の継続性(KPC指標で把握)が、全原因によるED受診および入院の減少と関連していることが報告された。このような医師の継続性の効果は、過去の文献から予想されていた。重要なことは、この効果は複雑で高齢の患者において最も強かったが、若くて健康な患者においてもEDの利用に有意な影響を及ぼしたことである。
診療所の継続性(GCRによって把握される)は、医師の継続性よりも劇的ではないが、同様の効果を示した。同じ診療所の別のFPに常に診てもらうことは、自分のFPに診てもらうのでなければ、明らかに有益であるように思われた。診療所の継続性の効果を分離することによって、これらの結果は、患者と医療システムの両方の観点からこのケアモデルを支持する新たな証拠を提供するものである。今回の知見から、グループケアを受けた患者のレベルが低かった場合に、わずかながら不利益を被った理由をよりよく理解するためには、さらに焦点を絞った研究が必要である。そのためには、現在入手可能なデータでは、ED受診や入院を、同僚医師や外部の医師のいずれかによるものと確信をもって断定することはできない。したがって、診療所の継続性が低いことによる明らかな不利が、同僚医師を受診したことによるものなのか、同僚医師を受診しなかったことによるものなのかを推測することはできない。次のステップは、この区別をするためのデータへのアクセスを求めることである。
診療所の100%継続性の価値は、質と健康アウトカムを改善することが示されている多くの要因に起因すると思われる。例えば、アルバータ州のFPの大多数は、同じ地域の診療所で一緒に診療を行うことで、担当する患者の電子カルテへのアクセスも共有することになり、情報提供や管理の継続性がもたらされる。同じクリニックで働くFPは、共通の電子カルテで得られる情報よりも豊かで包括的な直接的コミュニケーションを行う可能性が高い。最後に、同じクリニックで異なるFPが診察を受けているにもかかわらず、同じ看護師、医療助手、その他の専門家に診察を受けているというチーム効果があるかもしれない。
医療システムの観点からは、プライマリ・ケアの不足に対処するための州政策立案者の指針となるエビデンスが得られた。一部の政治家が提唱する緊急医療センターという「応急処置」に投資するよりも、少なくとも複数のFPによるクロスカバーと共有診療を提供するプライマリ・ケア診療所のための構造的支援と政策(すなわち、支援スタッフの増員、支払いシステムの改革)に投資する方が、優れたアウトカムとコスト削減をもたらす可能性が高い。これらの知見は、冒頭で述べたプライマリ・ケアにおけるパートタイム診療の増加傾向についても、一定の安心感を与えるものである。
患者の観点からは、患者は自分のFPに一貫して診てもらい、それができない場合は同僚医師に一貫して診てもらうことが最善の方法であることが示唆された。関係の継続性は、世界の一部でFPによって高く評価されていることが示されているが、調査した患者コホートによって異なる。人口が増加する中、FPの供給は限られており、その分布も最適とはいえないため、すべてのカナダ人がこのようなFPとの関係を利用できるようにすることは、現時点では不可能である。しかし、本研究の結果は、診療所の継続性も患者の健康にとって価値があることを示すものである。
今後の研究では、上記の中間レベルのグループケアの効果に加え、クリニックで診療するすべてのFPが担当する患者数、パートタイムFPとフルタイムFPの人数と組み合わせ、クリニックの立地、クリニックチームによる患者のケア期間などの要因を検討する予定である。
われわれの研究にはいくつかの限界がある。KPC指標は、患者がFPやプライマリ・ケア診療所を受診した回数が異なるという事実を考慮していない。われわれはこの欠点に対処するため、3年間のウィンドウの中で3回以上受診した患者のみを対象とし、総受診回数をモデルに組み込んだ。KPC指数は、患者・医師関係の影響や性質、その関係の長さ(よりよいコミュニケーション、信頼関係の構築、患者の健康アウトカムの改善と関連している)を考慮していない。本研究の横断的デザインは、このような状況において患者や臨床医の無作為化を欠くという固有のリスクをもたらす。また、入院という転帰と患者の複雑性という独立変数(CRG)との間には、いくつかの交絡の可能性がある。理想的には、ランダム化比較試験でこれらの問題を解決することである。しかし、それは非常に高価であり、必要な規模での実施も現実的ではなく、少なくともカナダでは倫理的に許されない可能性が高い。明確な関連を証明することはできても、因果関係を証明することはできない。
さらに,モデル内の共変量として,診療所で働くFPの数を詳しく調査しなかった.また、各FPの勤務パターンの背景を明らかにするために、週や季節/年ごとの勤務パターンも調査していない。我々のデータからは、患者へのアクセスを維持するためにFPのロカム・カバレッジ(カナダでは一般的な慣行)が行われているかどうかを明確に特定することはできなかった。われわれのデータでは、例えばスポーツ医学や中毒医学のような特定のタイプの集中診療を完全に除外することはできなかったが、これらは比較的少数であり、われわれの結果に影響を与える可能性は低い。
【結論】
最良のヘルスケアアウトカム(ED受診と入院で測定)は、常に主治医を受診するか、主治医が不在の場合に診療所の同僚医師を受診することと関連している。部分的な診療所との継続性の効果は複雑なようであり、さらなる研究が必要である。これらの結果は、パートタイム診療やグループ診療にとっては安心材料となり、プライマリ・ケア従事者の政策立案者にとっては指針となる。
【開催日】2024年6月5日