―文献名―
A randomized, double-blind comparison of antiepileptic drug treatment in the elderly with new-onset focal epilepsy. Epilepsia 20156(3):450-459,2015.
―この文献を選んだ背景―
90歳男性。糖尿病、収縮不全を伴う重度大動脈弁狭窄症、C型肝炎による慢性肝硬変、CKD、加齢によるADL低下で訪問診療していた。以前から突然両手が突っ張る発作があったが、診察時に始めて確認した。意識レベルは低下するものの返答もされるためてんかんの部分発作と診断。ADLの低下から病院への受診が困難なため訪問診療が導入になった経緯があり、当院で抗てんかん薬を開始することとした。日本神経学会のてんかんガイドライン2010(2014年度てんかん治療ガイドライン2010追補版)では以下の通り。
あまりに選択肢が多かったためPubMedで「epilepsy; elderly」で論文を検索し、648本の論文がヒット。その中でガイドラインに記載されている薬剤の効果を比較している論文として上記論文を選択した。
―要約―
【目的】
新規のてんかん部分発作の診断となった高齢者に対する、カルバマゼピン(CR-CBZ:テグレトール®)、レベチラセタム(LEV:イーケプラ®)、ラモトリギン(LTG:ラミクタール®)の効果を比較すること
研究前:CBZが頻用されているがそれを支持するエビデンスが不足。CR-CBZとLTGの比較では投薬維持率に差はなく、CR-CBZの方が発作なし率が
高く、認容性はLTGが高かった。LEVとLTGの比較試験ではレトロスペクティブで非コントロール試験だった。CBZに対するLTGの非劣性
試験はあった。
【方法】
ランダム化二重盲検並行群間比較試験。2007年1月から2011年8月。ドイツ、オーストリア、スイスの外来や病院の計47ヶ所。対象者は60歳以上の新規のてんかん発作の患者で、痙攣の原因となる急性疾患がなく、この研究の薬剤が禁忌とならない者。患者はランダムに上記の3薬剤に1:1:1の人数比で割り付けられた。投与量は6週間で漸増し決定され、その後さらに52週間で投与継続されたり、痙攣の再燃や認容性に合わせて量を調整した。一次アウトカムは58週目(上記の6週と52週の合計)での投薬の継続率。二次アウトカムは痙攣なしの割合(30週目と58週目)と副作用の頻度。
【結果】
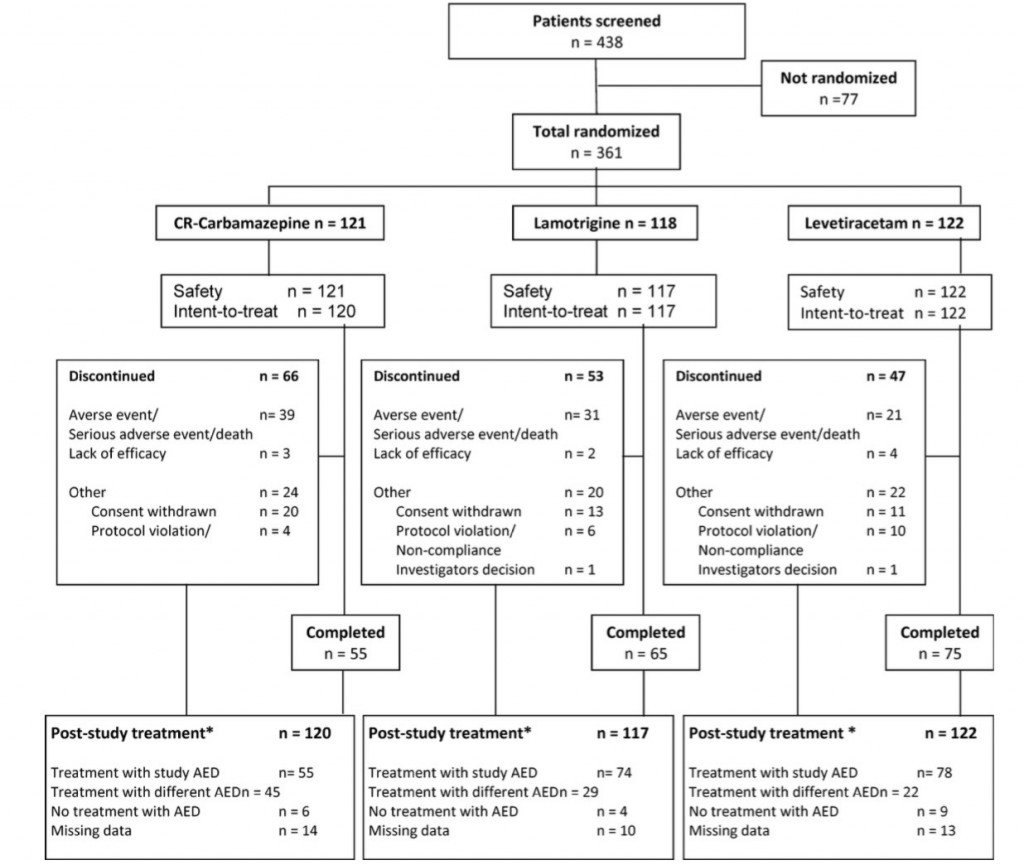
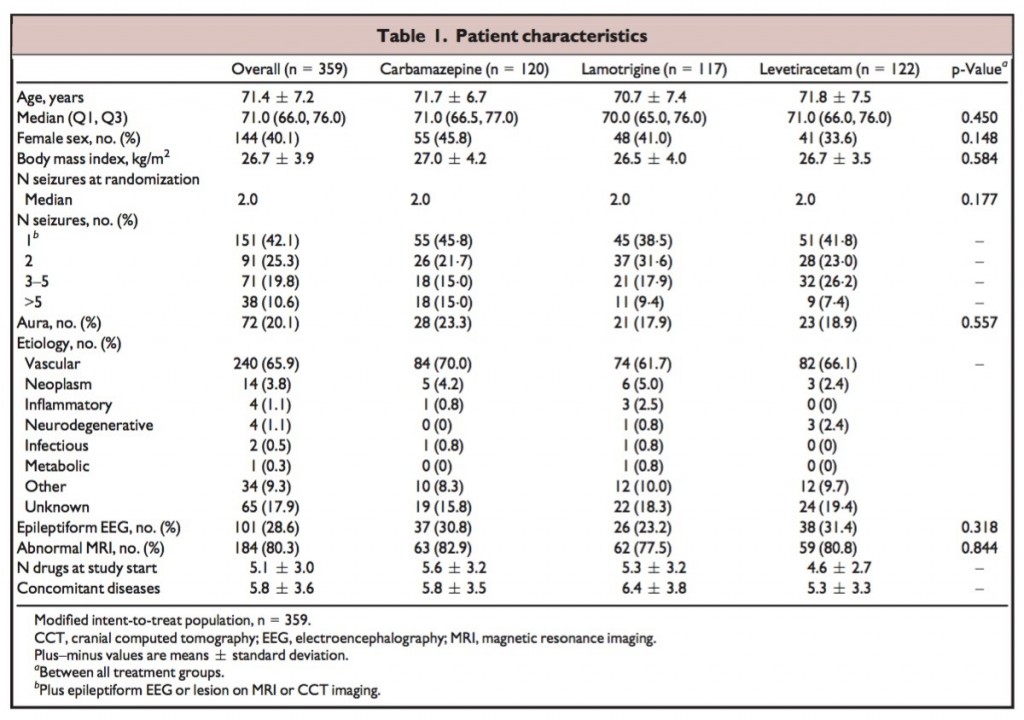
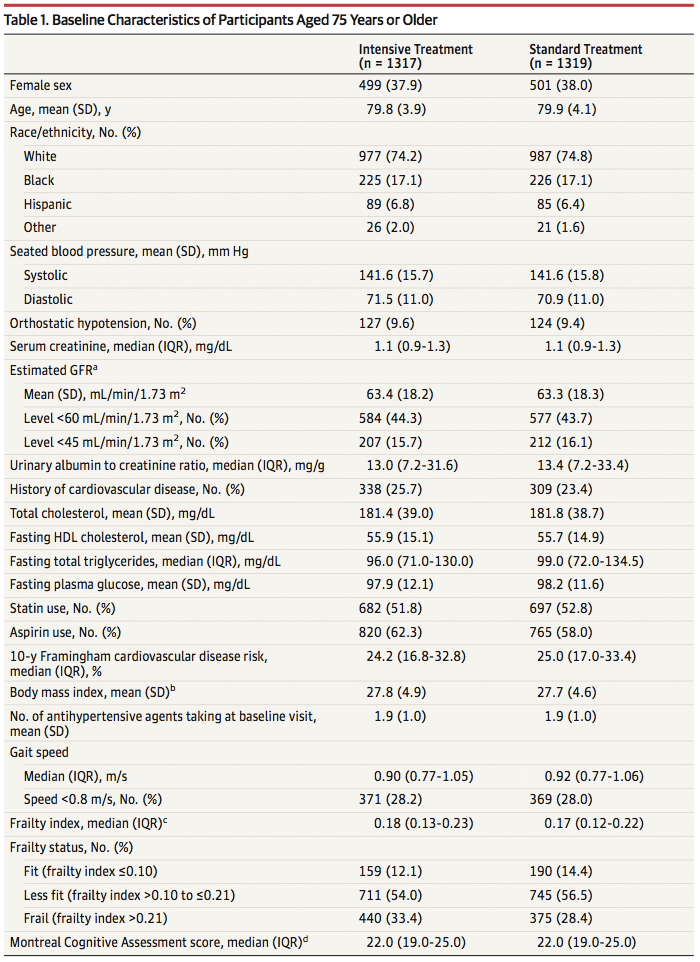
●対象者:361人の患者がランダム割付され、359人の患者をmodified ITTの対象とした
(CR-CBZ=121人、LEV=122人、LTG=117人)(平均年齢71.4歳(60〜95歳))。
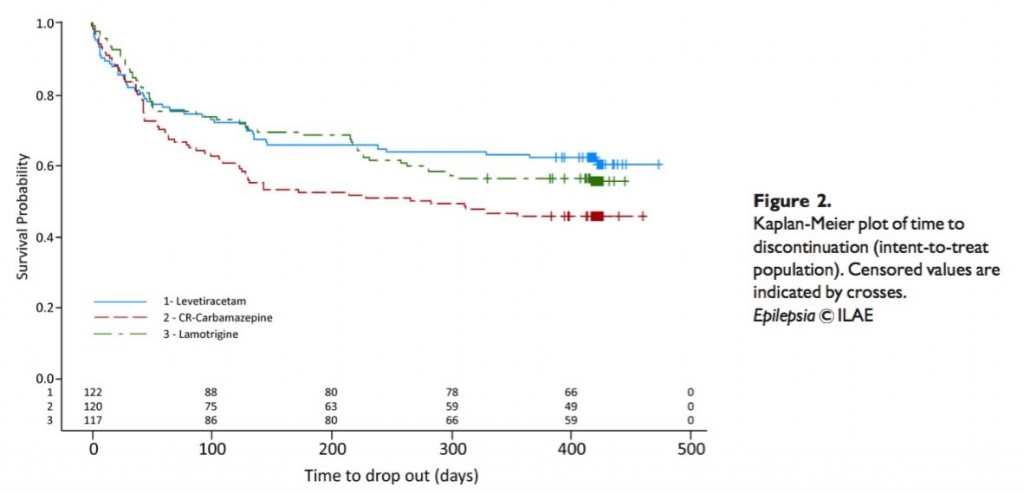
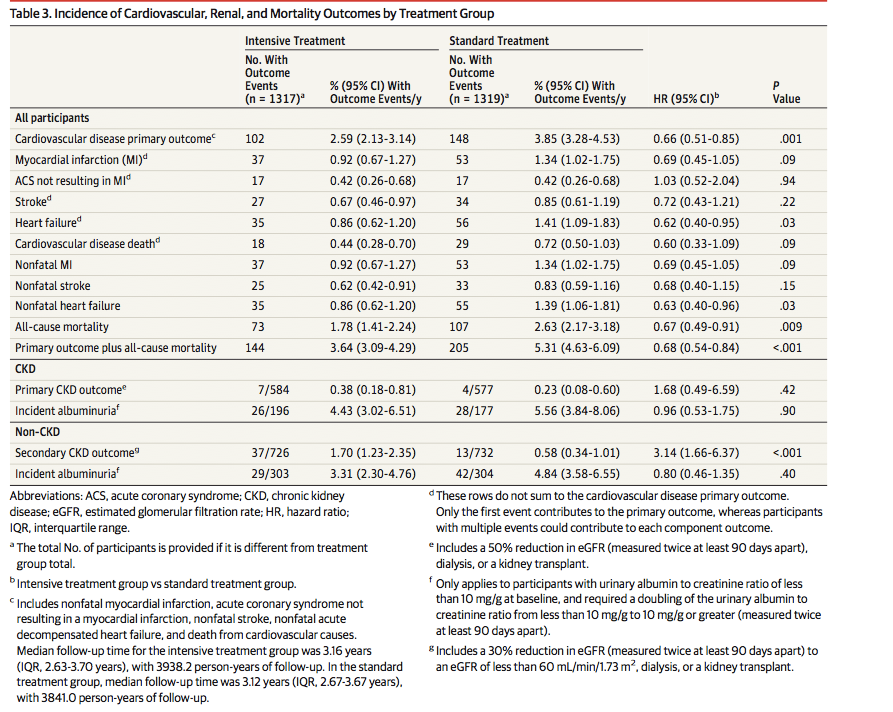
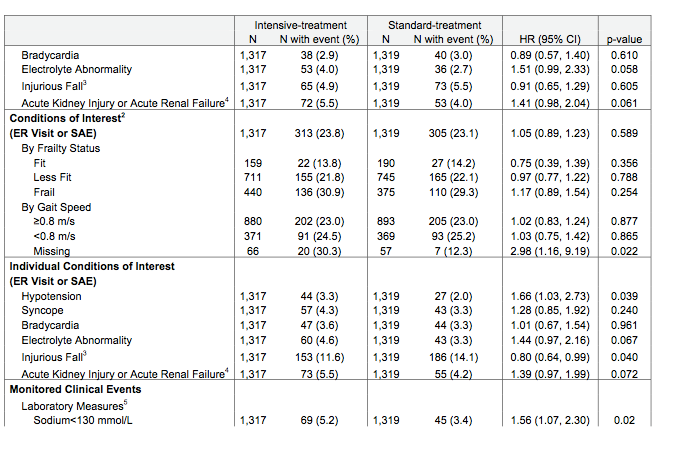
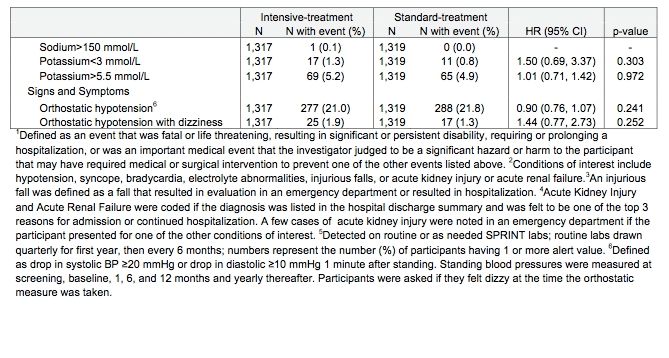
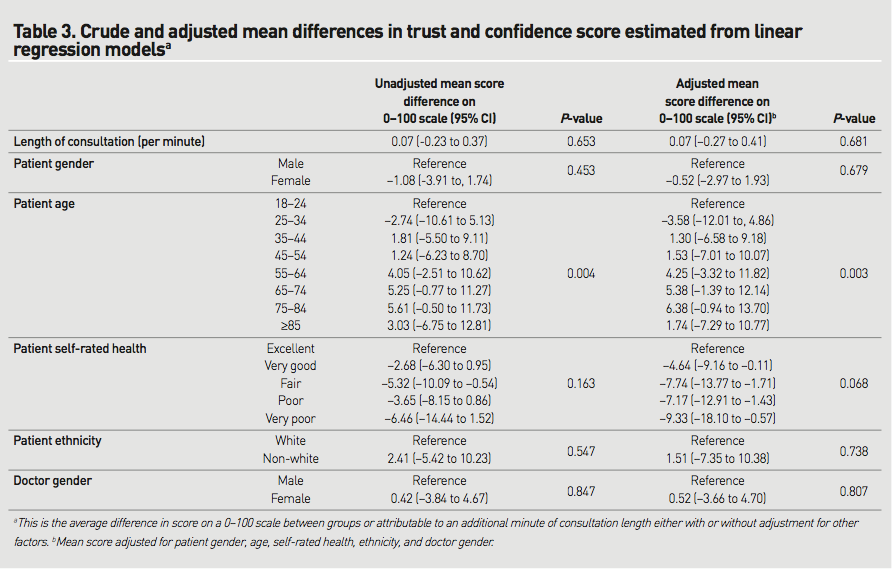
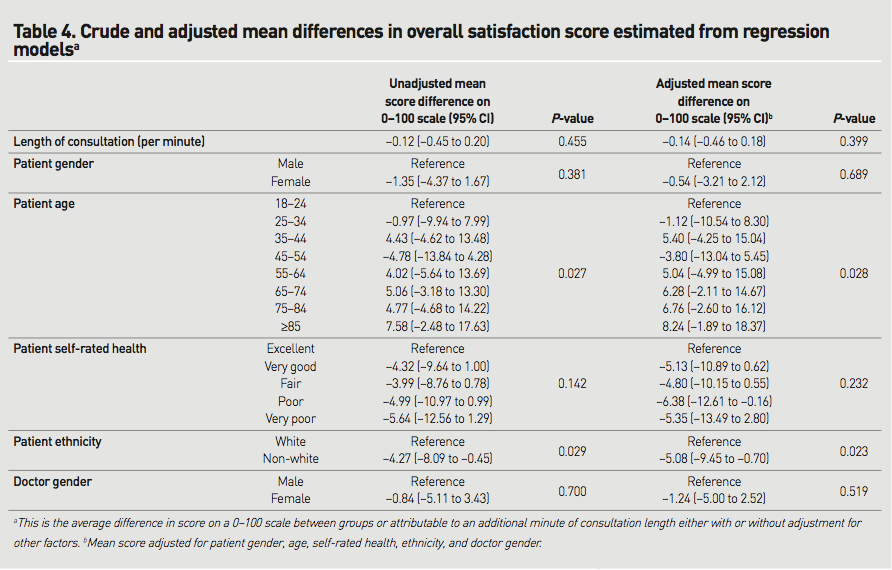
●一次アウトカム:58週目の時点で、LEVの投薬継続率はCR-CBZと比較して顕著に高く(61.5% vs 45.8%, P=0.02)、LTGと比較しても同様だった(55.6%)。
●二次アウトカム:30週目と58週目の時点での痙攣の無い割合には差はなかった。
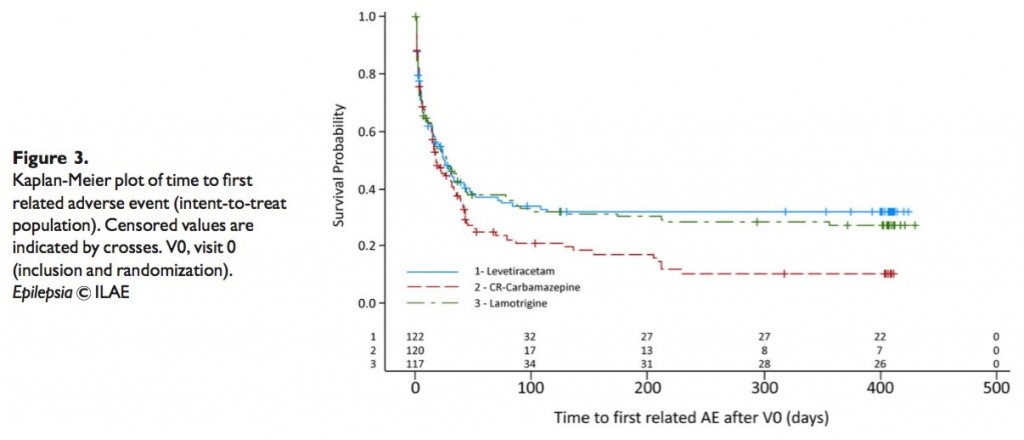
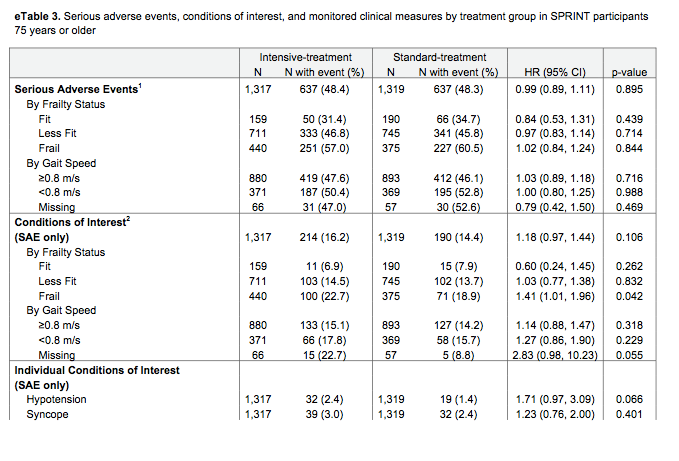
CR-CBZを投与された患者は副作用による投与中止や死亡がLEVの2倍だった(32.2% vs 17.2%; odds ratio 2.28, 95%CI(1.25〜4.19, p=0.007))。一方、LTGの中止はその間(26.3%)。
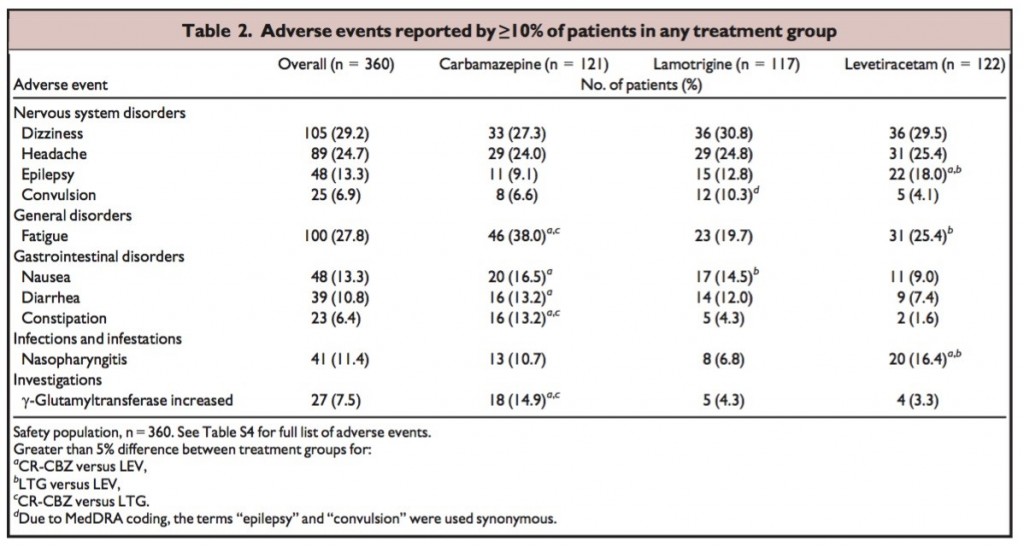
(↓いずれかのグループで、対象者の10%以上に発症した副作用が他のグループでどうだったかの表)
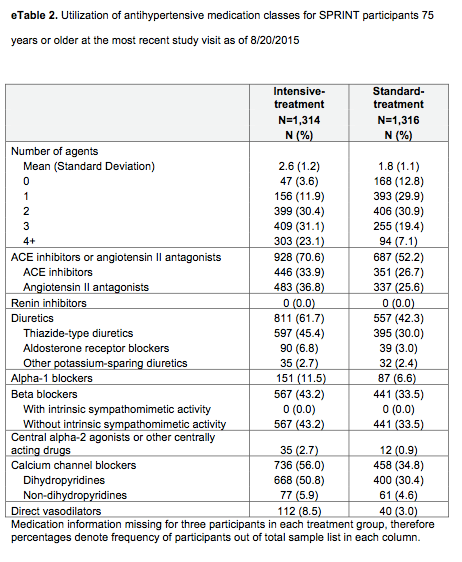
●投与を完遂した者(3グループ合わせて195人):投与量の中央値は、CR-CBZ 380mg/日(日本では200 〜400mg/日で開始し通常600mg/日くらいが
維持量)、LTG 95mg/日(日本では25mg/日で開始し漸増して100mg/日で維持)、LEV 950mg/日(日本では通常1000mg/日)だった。
【結論】
高齢者での部分発作に対して、単剤で治療を開始する場合、1年後の薬剤投与継続割合は、LEVが高かった。それはCR-CBZよりも認容性が高いためだった。LTGの投与継続割合は、その間だったがLEVに近く、大きな差はなかった。
このRCTによって、高齢者の新規てんかん部分発作に対して、選択薬はLEVであり、LTGはその代替薬になりうる。
【ディスカッション】
・今回の研究からLEVによる単剤治療をCR-CBZと比較すると、効果の点では同等であり、認容性の点では優れていた。
・どの薬も推奨量より少ない量で維持できた。このことから高齢者では、認容性の問題から低用量から開始すべきである。
・LEVの投与継続率が高かったのは、効果の点では同等だったので、認容性の点からだろう。
・副作用全体の発生については3剤とも差がなかったが、薬剤に関連した副作用発現までの時間はCR-CBZが一番早かった。
・CR-CBZの内服者の60%でγGTの、15%でALPの上昇を認める。一般的にこれで投薬中止になることは少ないが、密な採血評価は必要である。
【開催日】
2017年1月18日(水)