-文献名-
Bulford E, et al.
Primary healthcare practitioners’ perspectives on trauma-informed primary care: a systematic review.
BMC Primary Care. 2024;25(1):18.
-要約-
1. 背景・目的
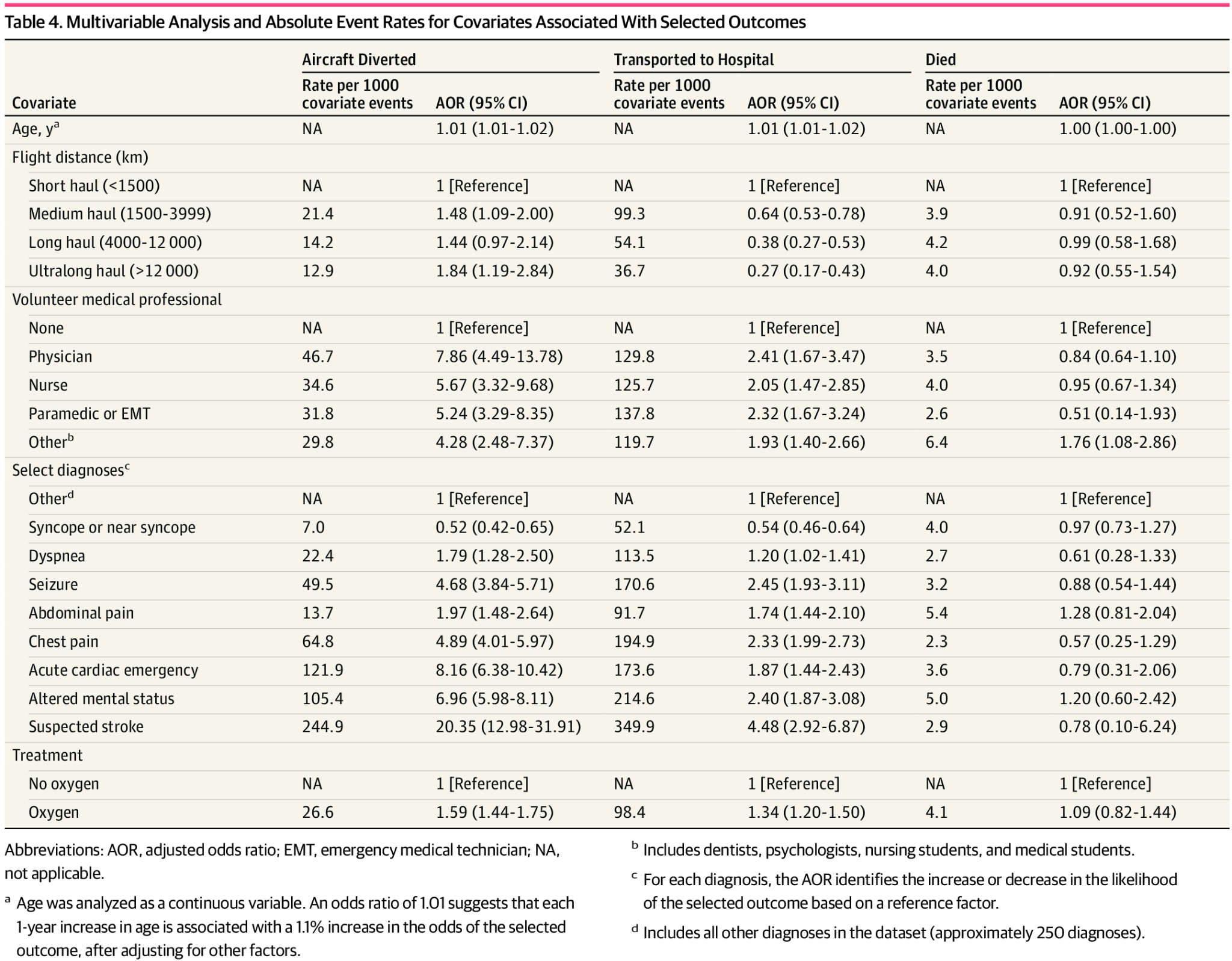
● 幼少期の逆境体験(ACEs)や家庭内暴力などのトラウマは、うつ病、心血管疾患、呼吸器疾患、がん、慢性疼痛、有害な物質使用など、多くの心身の健康問題と強く関連している。
● 家庭内暴力は世界中の女性の約3人に1人が経験しうる“複雑性トラウマ”であり、本人だけでなく子どもの発達や将来の健康にも影響する。
● プライマリケアの医療者は、こうしたトラウマの影響を受けた人たちに最前線で関わる立場にあり、トラウマインフォームドケア(TIC)の考え方が重要とされている。
● しかし、「プライマリケアの医療者自身がTICをどう理解し、実践し、どんな難しさを感じているのか」はバラバラに語られているだけで、体系的には整理されていなかった。
目的
一次医療従事者を対象にした質的研究を系統的にレビューし、
● TICの捉え方
● 実践を支えるもの/妨げるもの
● ケアを行う医療者の感情的負荷
を明らかにすること。
2. 方法
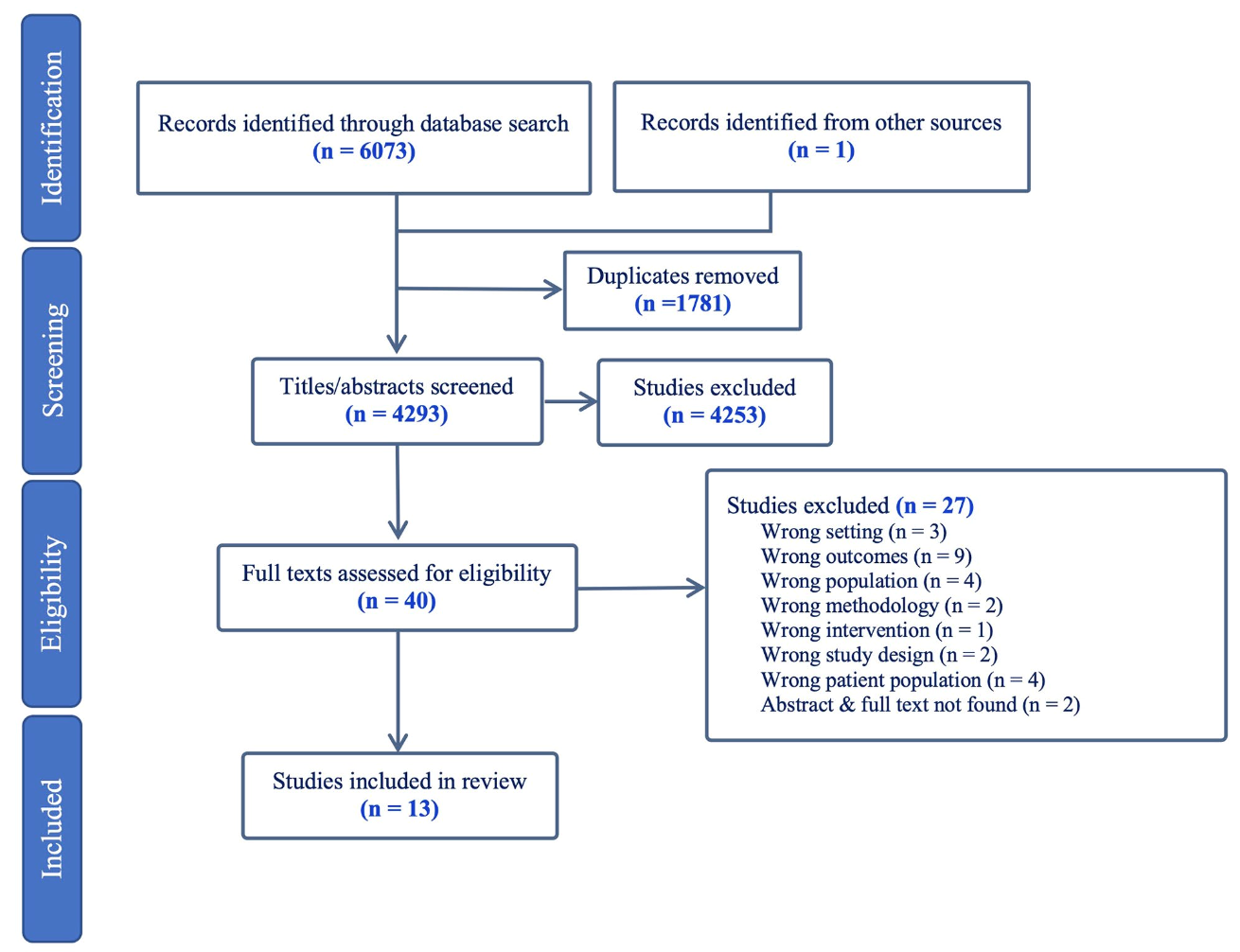
● 2023年7月までに主要な8つのデータベースを検索し、
プライマリケアの医療従事者を対象にTIC関連の経験・認識を扱った質的研究を抽出。
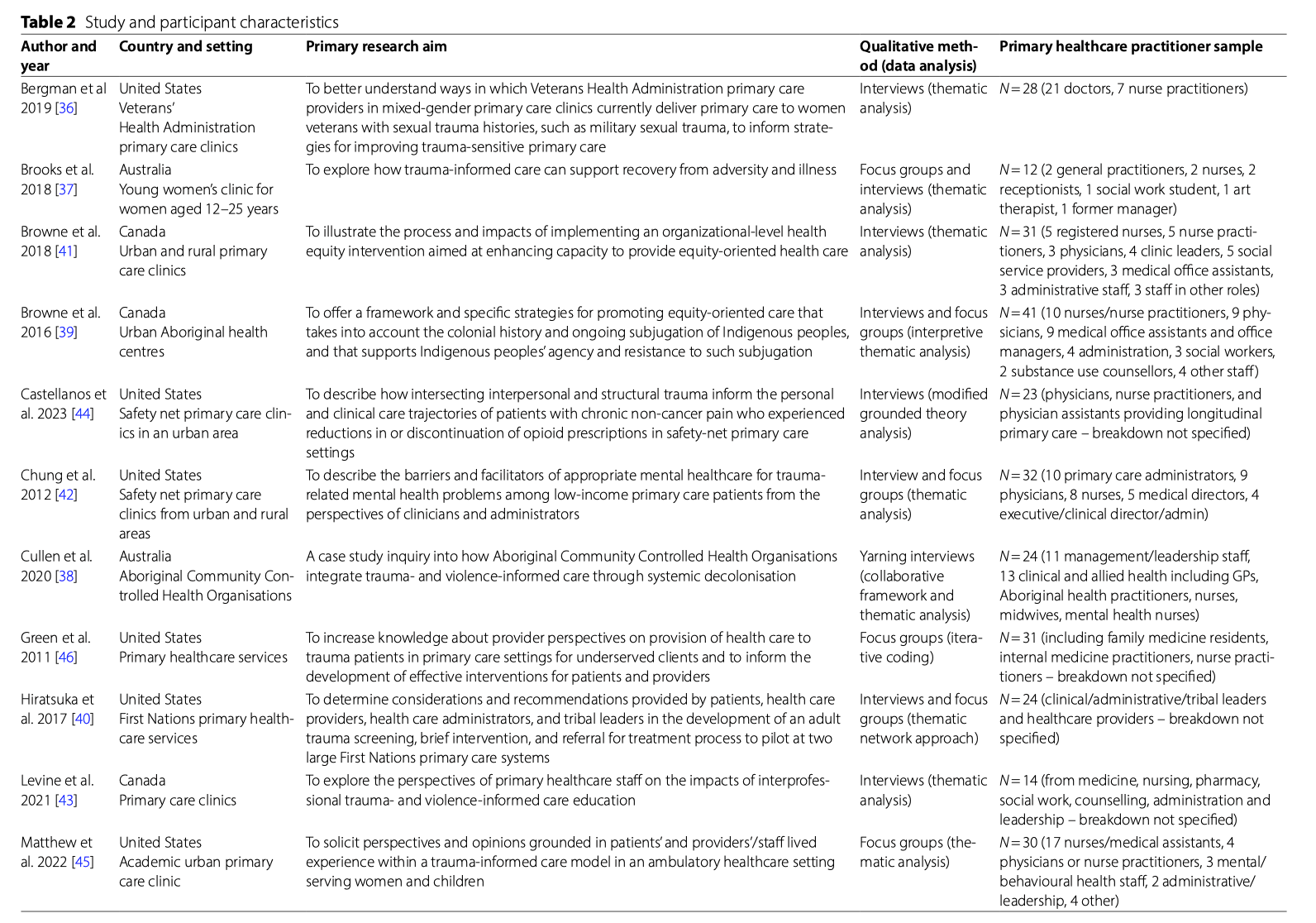
● 結果として、主に欧米・オーストラリア・北欧などから13本の研究がレビュー対象となった。
● NVivoを用いて質的データをコード化し、Thomas & Hardenの方法に基づく**テーマ別統合(thematic synthesis)**を行った。
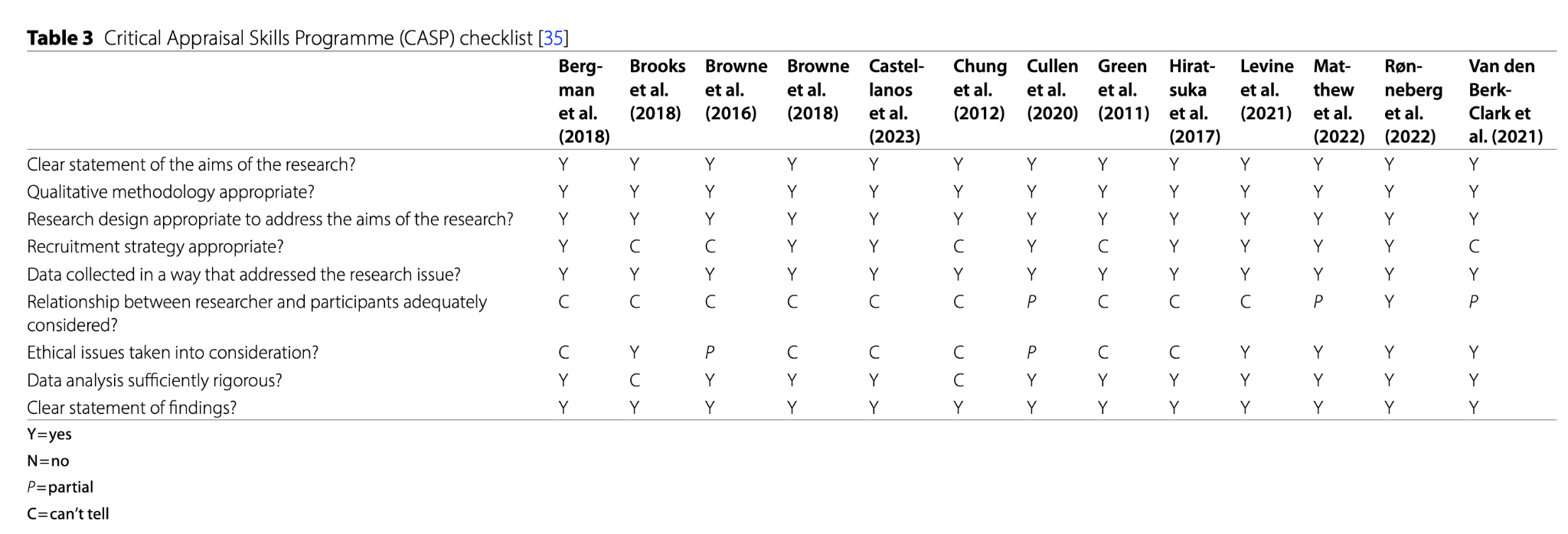
● CASP質的チェックリストで研究の質を評価し、多くの研究で「目的の明確さ」「手法の妥当性」「分析の厳密さ」は概ね良好と判断された。
結果:3つの主要テーマとサブテーマ
3-1. テーマ1:パラダイム転換
「私は彼らと同じ側に立つ」
1. 生物医学的レンズの見直し
● 医療者は、症状だけを見る従来の生物医学的枠組みから、
「患者の行動や反応の背景にあるトラウマ・暴力・社会的抑圧(貧困、差別、植民地化の歴史など)を含めて理解する必要がある」と認識している。
● 一方、一部の一般医は「トラウマは専門家や別のサービスの領域であり、自分の仕事の範囲外」と感じるなど、受け止め方には幅がある。
2. トラウマを見抜く視点
● “扱いにくい”“繰り返し受診する”“身体症状が多い”患者の背後に、家庭内暴力や幼少期虐待などのトラウマが潜んでいると認識されていた。
● ただし、いつどこまで聞くべきか迷いも大きく、トラウマ歴を積極的にスクリーニングする人と、あえて詳細までは尋ねない人に分かれていた。
3. アドボカシー(擁護者)としての役割
● 医療者は、トラウマを抱える患者のために、
○ 安全な居場所へのアクセス
○ 社会保障や地域資源につなぐこと
○ 他機関との連携
といった“アドボカシー的な役割”を担う必要性を感じている。
● しかし現実には、地域資源の不足や制度の限界によって「必要だと思っても動けない」もどかしさも語られていた。
________________________________________
3-2. テーマ2:信頼構築
「一歩ずつ進むこと」
TICの実践において、信頼関係の構築が中心的なテーマとなった。
1. 時間と空間の確保
● 多くの医師は、「問題解決を急ぐ姿勢を手放し、患者のペースに合わせて話を聴き、今の生活の安全と安定を支える(ホールドする)ことが大切」と語った。
● オーストラリアの若年女性向けクリニックでは、
「医師としては治して次に進みたいが、まずは安全確保と危険の低減、自分の生活を保てるよう支える『ホールド』が重要」
と表現された。
● 一方、ノルウェーのGPの一部は、「苦痛を伴う逆境体験のストーリーに付き合うのは日常業務にはそぐわない、問題は即座に解決されるべきだ」と述べ、時間と空間を与えるという考え方に懐疑的な声もあった。
● ほとんどの医療者が「本当は時間をかけたい」が、プライマリケアの診察時間の制約が大きな壁となっていると強調していた。
2. 身体診察・検査の難しさ
● 性的トラウマを経験した患者に対して内診や身体診察を行うとき、
○ 再トラウマ化させるリスク
○ それでも検査が必要な状況
の間で医療者は強い葛藤を感じていた。
● 説明と同意を丁寧に行い、患者がコントロール感を持てるようにすることが重要とされた一方で、現場でそこまで時間がとれない現実も語られた。
3. コミュニケーション
● 効果的なコミュニケーションは、信頼構築のサブテーマとして繰り返し登場した。
● 「急いで問診を詰め込む」「事務的に話を切り上げる」といった態度は、患者の安全感を損ないうると理解されていた。
● 言葉だけではなく、沈黙の扱い方、身体の向きや表情などの非言語的サインも、患者の安心・不安を左右する重要な要素として認識されていた。
________________________________________
3-3. テーマ3:感情的負荷への対応
「頭も心も身体もすり減る」
1. 二次的トラウマ・思いやり疲労
● DVや虐待、戦争被害などの語りを聴き続けることで、医療者自身も強い感情的負荷を抱える。
● 「仕事が終わっても頭から離れない」「自分も無力感や怒りを感じる」といった語りがあり、二次的トラウマや思いやり疲労が示唆された。
2. 不安と責任感の板挟み
● 「どこまで関わるべきか」「介入しないことで危険が高まらないか」という不安が常につきまとい、
○ 児童虐待の疑い
○ パートナー暴力
などのケースでは、通報や介入判断の重さがストレスになっていた。
3. 支えになる要素
● 同僚とのピアサポート、チームでの振り返り、組織としてTICを大事にする文化は、医療者のレジリエンスを高める要因として語られた。
● また、「TICに取り組むことそのものが、医療者にとって仕事の意味ややりがいを再確認させる」といったポジティブな側面も報告されている。
________________________________________
4. 結論・示唆
● プライマリケアの医療者は、TICを「トラウマを理解したうえで患者と同じ側に立つ姿勢」として認識しており、単なる技術ではなくパラダイムシフトだと捉えている。
● しかし、診療時間の少なさ、制度や組織文化の制約、地域資源の不足などにより、TIC を十分に実践することは難しいと感じている。
● 患者のトラウマに寄り添うケアは医療者自身にも大きな感情的負荷をもたらすため、
「患者へのTIC」と同時に「医療者へのTIC(心理的安全性・ピアサポート・適切な負荷)」が不可欠である。
● TICを現場で持続可能なものにするには、
○ 研修や教育の充実
○ チーム・組織レベルの支援体制
○ 医療者の感情的ケア
を含む、構造的な取り組みが必要と結論づけている。
【開催日】2025年12月10日