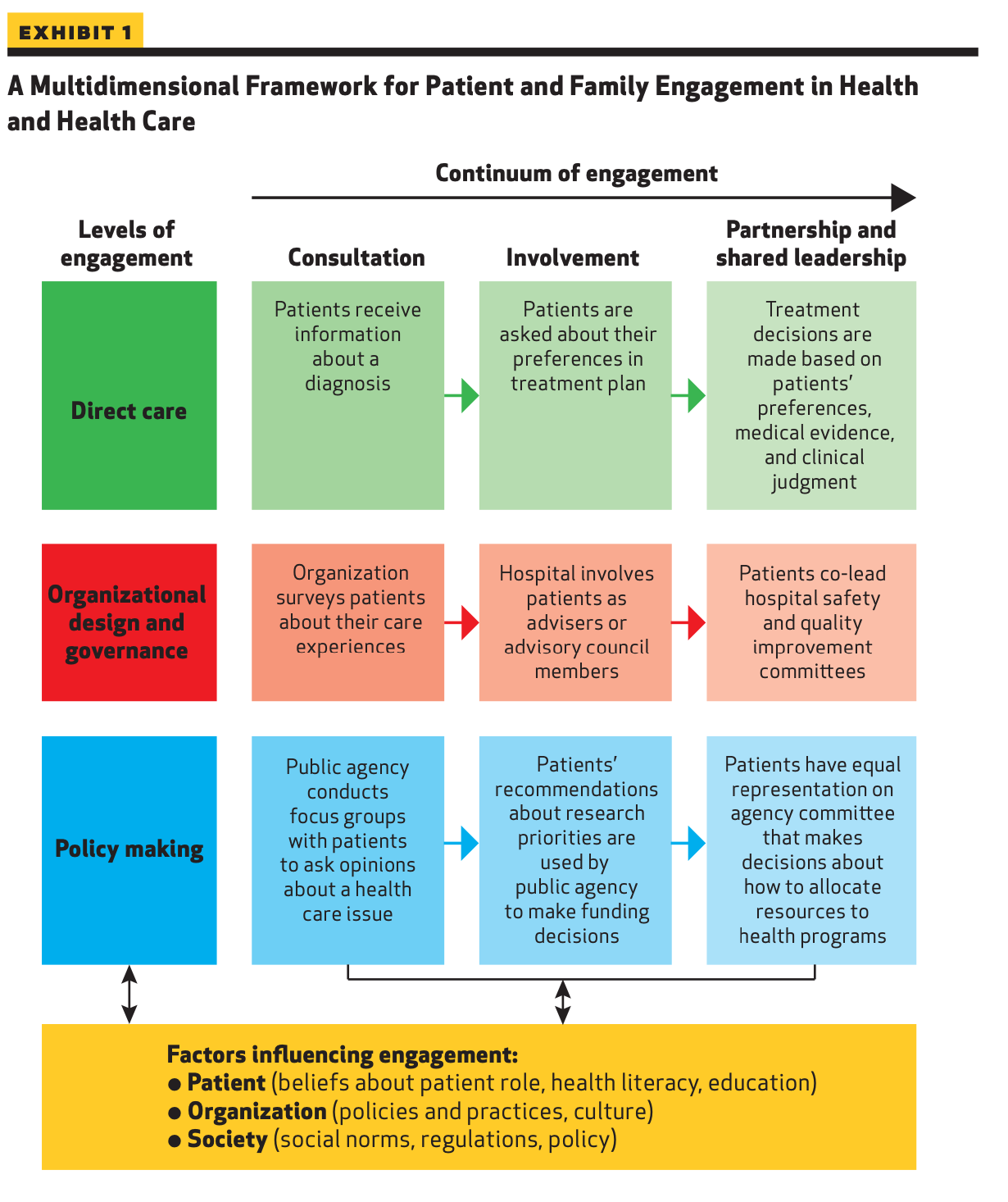
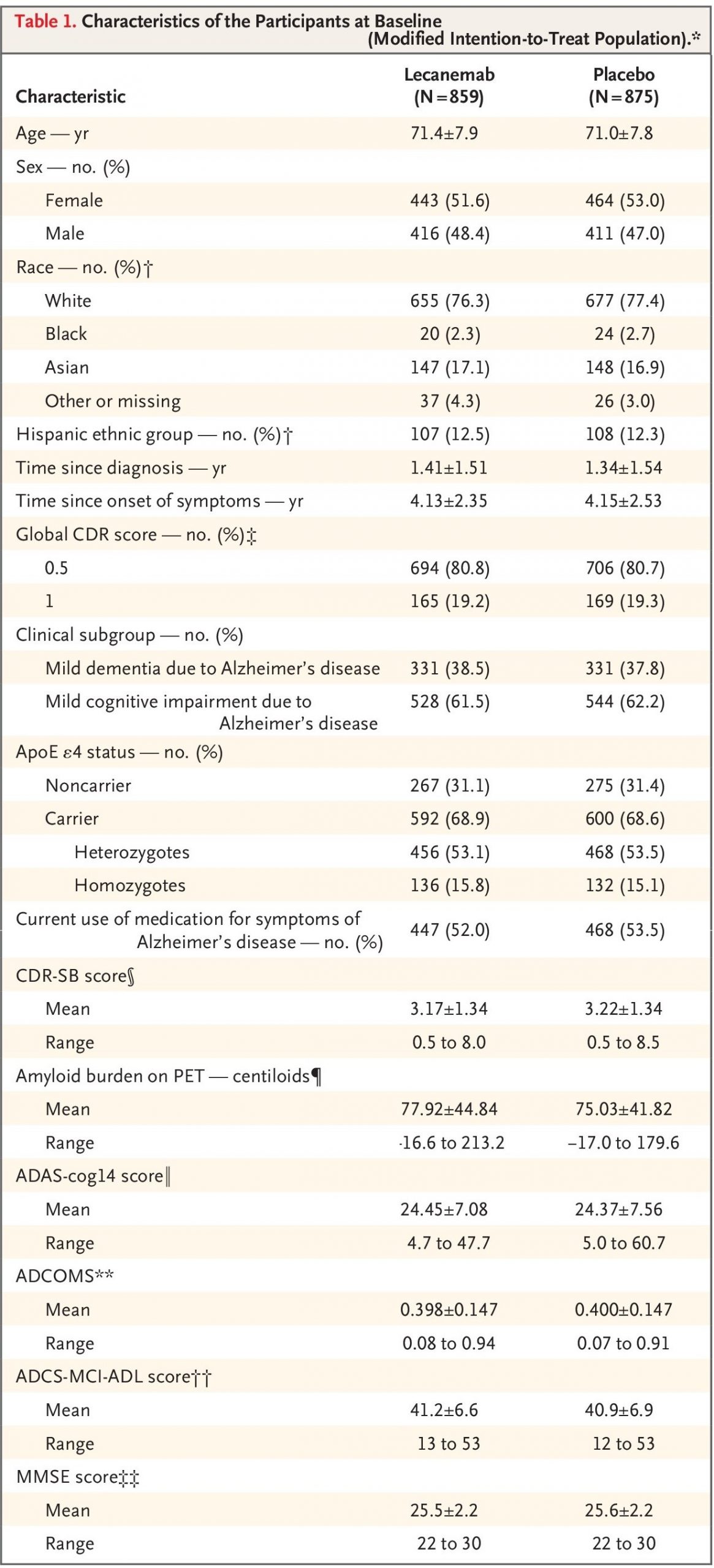
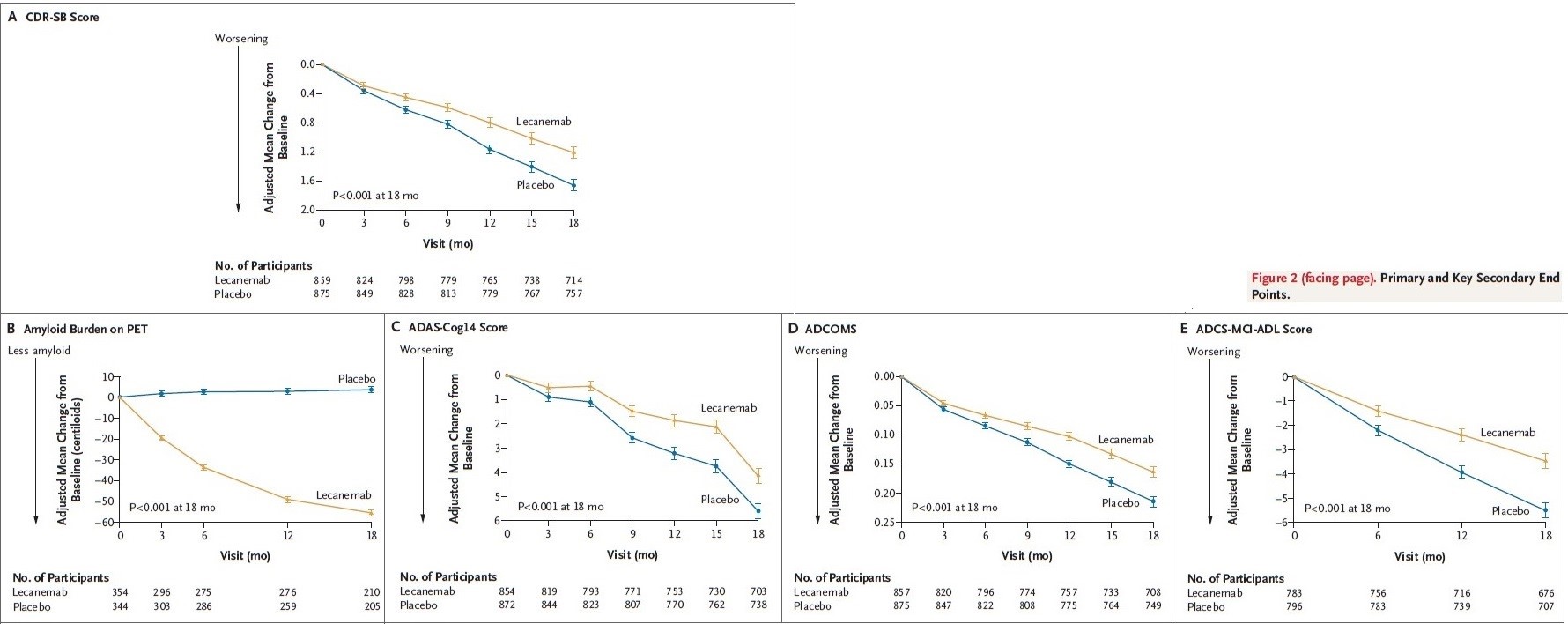
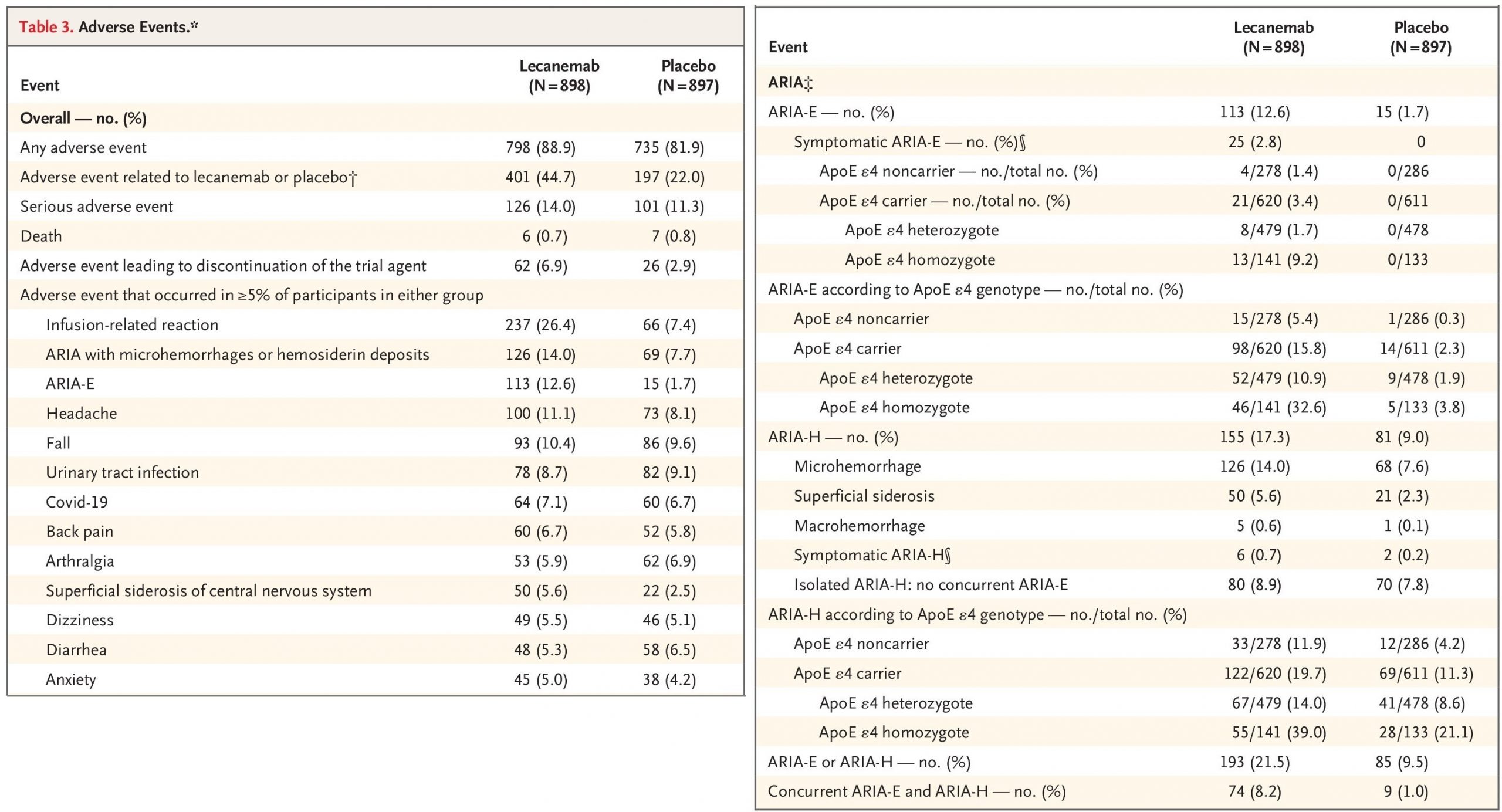
―文献名―
Tromp J, Ouwerkerk W, van Veldhuisen DJ, Hillege HL, Richards AM, van der Meer P, Anand IS, Lam CSP, Voors AA. A Systematic Review and Network Meta-Analysis of Pharmacological Treatment of Heart Failure With Reduced Ejection Fraction. JACC Heart Fail. 2022 Feb;10(2):73-84
―要約―
Introduction: アンジオテンシン変換酵素阻害薬(ACEi)、アンジオテンシン受容体拮抗薬(ARB)、β遮断薬(BB)、ミネラルコルチコイド受容体拮抗薬(MRAスピロノラクトン,セララ,ミネブロ)が駆出率低下型心不全(HFrEF)の薬理学的治療の基礎として確立された。この10年間で、サクビトリル/バルサルタン(ARNi アーニー®️エンレスト)とイバブラジン(®️コララン)が追加され、HFrEFに対する治療の選択肢が増えた。過去1年間に発表された試験の結果では、ナトリウム-グルコース共輸送体2阻害薬(SGLT2i)であるエンパグリフロジン(®️ジャディアンス)およびダパグリフロジン(®️フォシーガ)、可溶性グアニラーゼシクラーゼ刺激薬であるベリシグアト(®️ベリキューボ)、心筋特異的ミオシン活性化薬であるオメカムチブメカルビルによる治療がHFrEFの予後をさらに改善できることが示された。
最近の臨床試験の結果は、治療の順序を決めたり、最も有益な薬物療法の組み合わせを決定したりすることはできない。ネットワーク・メタアナリシスでは、治療効果の総和の差を比較するために、異なる治療法の組み合わせ間の比較が可能である。治療の最適な累積効果に関する情報は、医師と患者が共有する治療方針の決定に役立つ。基礎となる仮定は、治療には相加効果があるということである。ARNi、SGLT2i、ベリシグアト、オメカムチブメカルビルについては、潜在的に異なる疾患経路を標的としているため、これはもっともらしい。そこでわれわれは、HFrEFに対する薬物療法の治療効果を推定し比較するために、系統的レビューとネットワークメタ解析を行った。
Method:EDLINE/EMBASEとCochrane Central Register of Controlled Trialsを用いて、1987年1月~2020年1月に発表されたランダム化比較試験を対象に系統的ネットワークメタ解析を行った。アンジオテンシン変換酵素阻害薬、アンジオテンシン受容体拮抗薬、β遮断薬(BB)、ミネラルコルチコイド受容体拮抗薬(MRA)、ジゴキシン、ヒドラジン-硝酸イソソルビド、イバブラジン、アンジオテンシン受容体-ネプリライシン阻害薬(ARNi)、ナトリウムグルコース共輸送体-2阻害薬(SGLT2i)、ベリシグアト、オメカムチブメカルビルを対象とした。
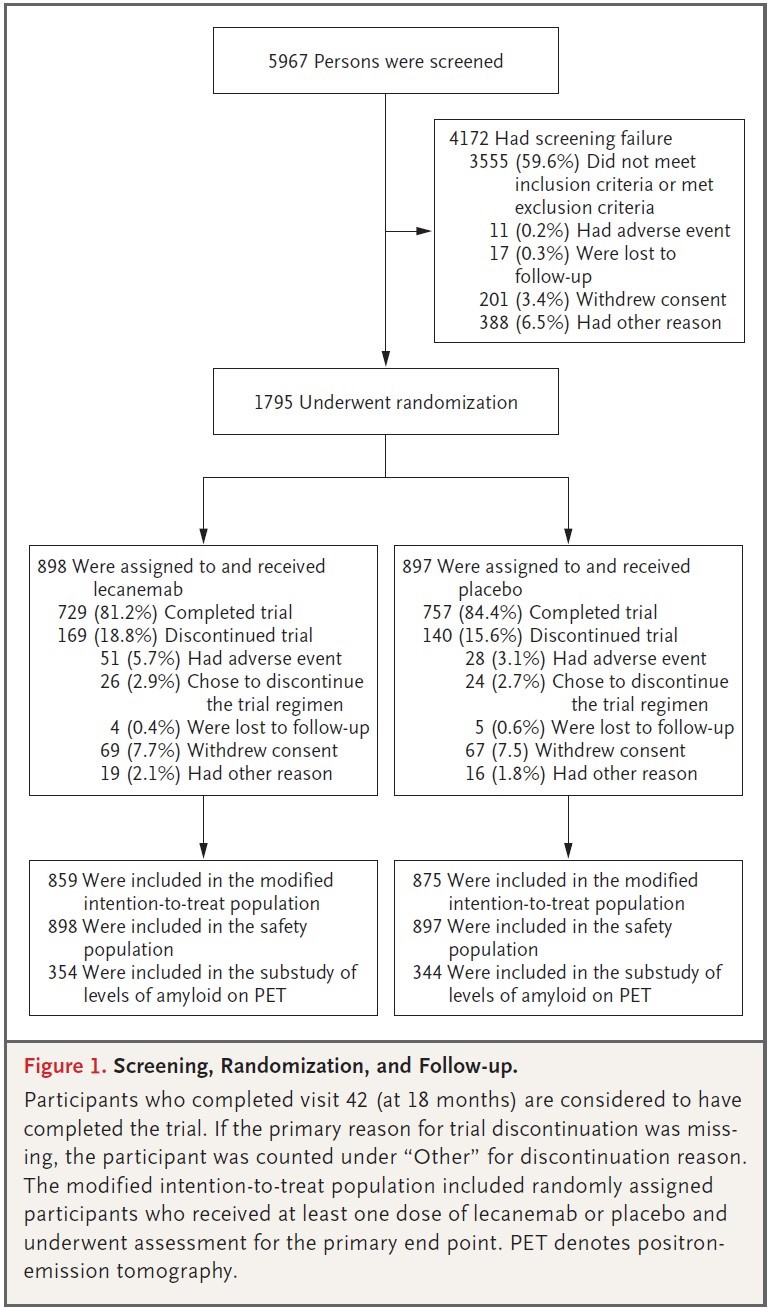
心不全を有する成人集団(18歳以上)に限定された。転帰に大きな影響を与える可能性が高い診断を併発している患者が集団全体に含まれている場合(例、心筋梗塞後の左心室機能障害のある患者、または糖尿病患者のみを含む試験)、研究は除外された。心不全の急性期の患者を治療する研究や、同じ薬剤グループ内の薬剤を比較する研究は除外された。(Figure 1)
主要アウトカムは全死亡であった。さらに、心血管(CV)死亡と心不全(HHF)による入院、CV死亡のみ、および何らかの理由による薬物中止の可能性の複合転帰を分析した。二次解析では、2つの心不全集団(BIOSTAT-CHF [BIOlogy Study to TAilored Treatment in Chronic Heart Failure]およびASIAN-HF [Asian Sudden Cardiac Death in Heart Failure Registry])で得られた生命年を推定した。
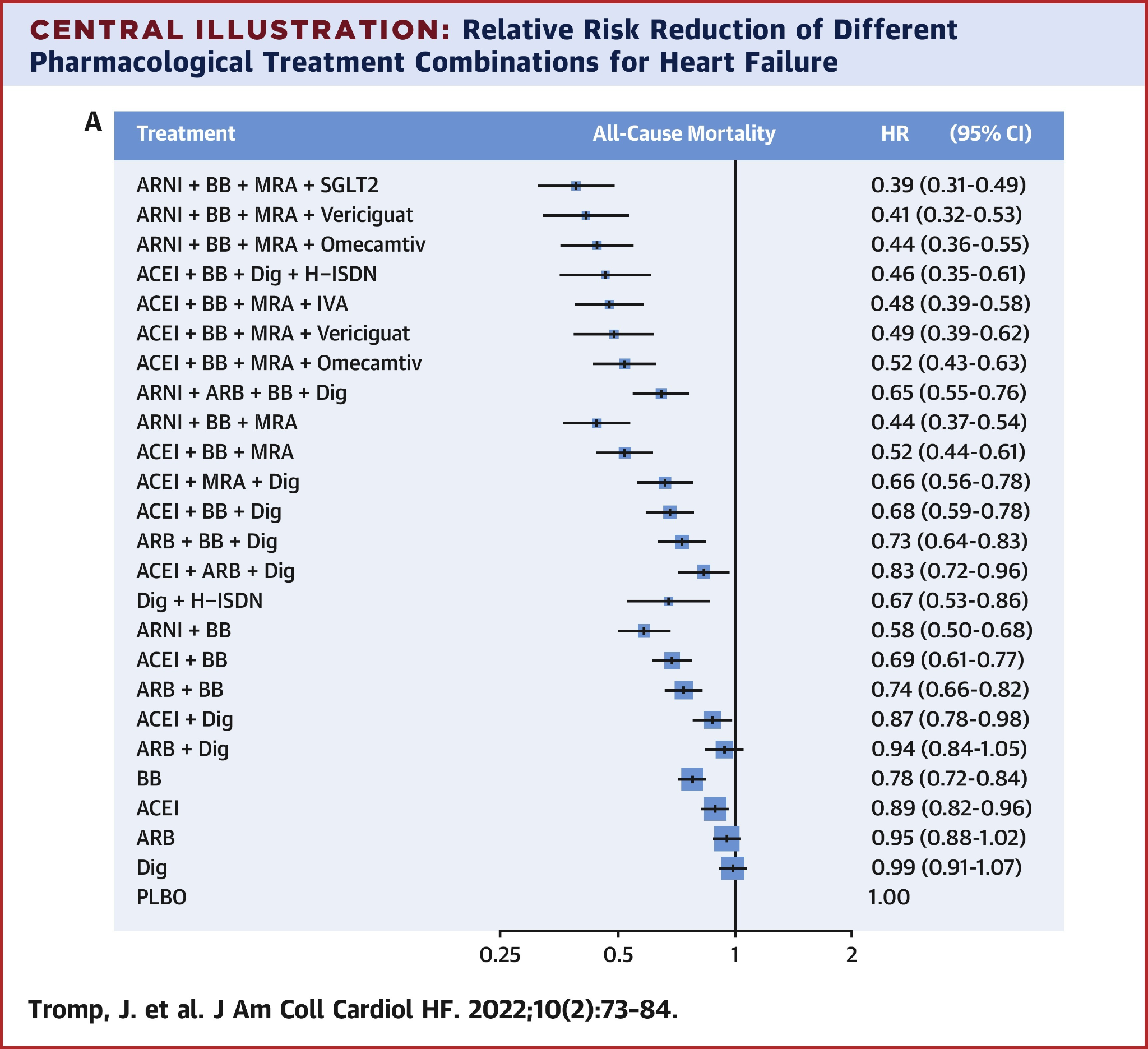
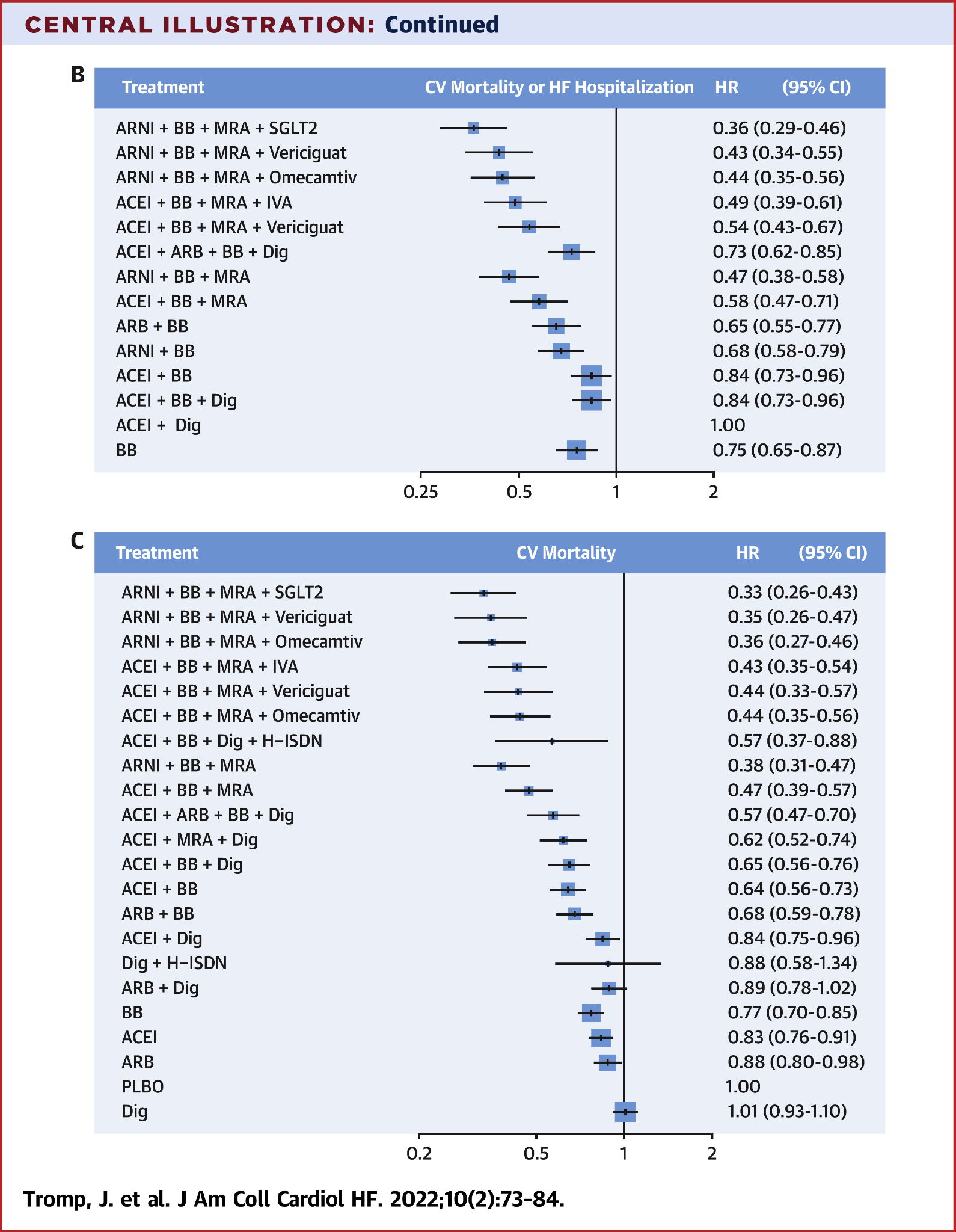
Results:95,444人の参加者を対象とした75の関連試験を同定した。ARNi、BB、MRA、SGLT2iの併用が全死亡の減少に最も有効であり(HR:0.39、95%CI:0.31-0.49)、次いでARNi、BB、MRA、ベリシグアト(HR:0.41、95%CI:0.32-0.53)、ARNi、BB、MRA(HR:0.44、95%CI:0.36-0.54)であった(Central Illustration A)。心血管死またはHFによる初回入院の複合アウトカムについても結果は同様であった(ARNi、BB、MRA、SGLT2iのHR:0.36、95%CI:0.29-0.46、ARNi、BB、MRA、オメカムチブメカルビルのHR:0.44、95%CI:0.35-0.56、ARNi、BB、MRA、ベリシグアトのHR:0.43、95%CI:0.34-0.55)(Central Illustration B)。
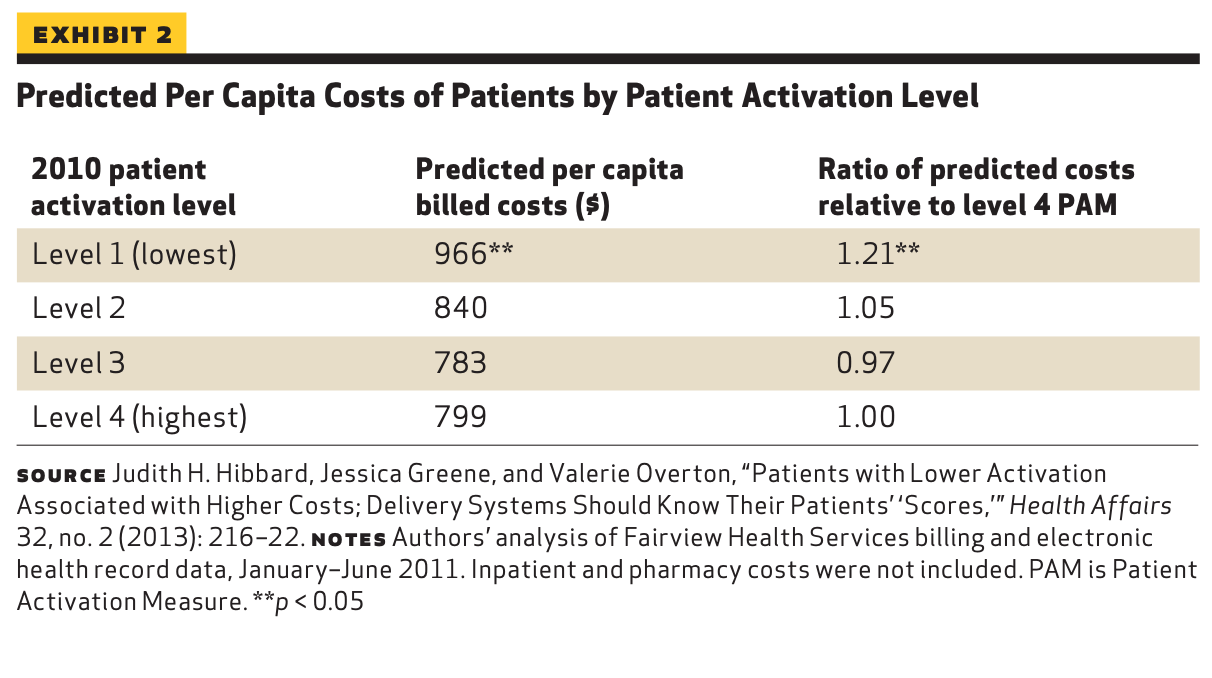
ARNi、BB、MRA、SGLT2iを投与された70歳の患者において、二次解析で無治療と比較して追加的に得られると推定された生命年数は5.0年(2.5~7.5年)であった(Figure 3)。
Discussion:異なるHF試験が実施された期間はかなり長く、バイアスが生じた可能性がある。しかし、主要アウトカムと多くの副次的アウトカムにおける異質性のP値は有意ではなく、このことが結果に有意な影響を及ぼさなかった可能性を示唆している。中止に関する結果は、ランダム効果モデルを用いたにもかかわらず、かなりの異質性を示した。これは中止の定義の違いによるものかもしれない。したがって、これらの結果は慎重に解釈すべきである。最後に、治療効果の推定に影響を及ぼす可能性のある非薬理学的装置の使用は考慮していない。
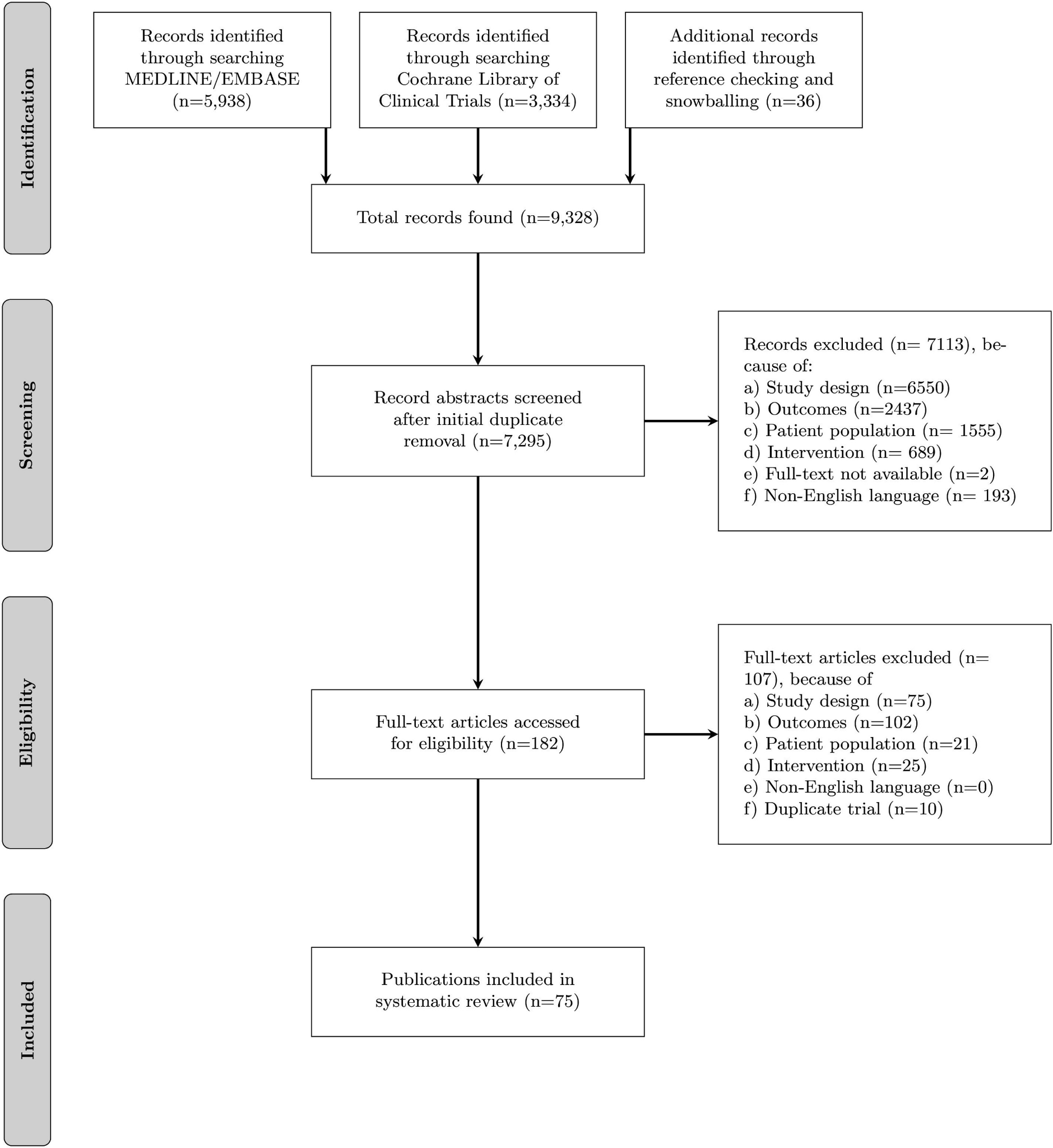
Figure 1. Overview of Study Selection Schematic overview of study selection.
Central Illustration. Relative Risk Reduction of Different Pharmacological Treatment Combinations for Heart Failure
Combination of treatment effect on all-cause mortality (A), cardiovascular (CV) death or heart failure (HF) hospitalization (B), or CV mortality (C). ACEI = angiotensin-converting enzyme inhibitor; ARB = angiotensin receptor blocker; BB = beta-blocker; Dig = digoxin; H-ISDN = hydralazine–isosorbide dinitrate; HF = heart failure; IVA = ivabradine; MRA = mineralocorticoid receptor antagonist; PLBO = placebo; SGLT2 = sodium glucose cotransporter-2 inhibitors.
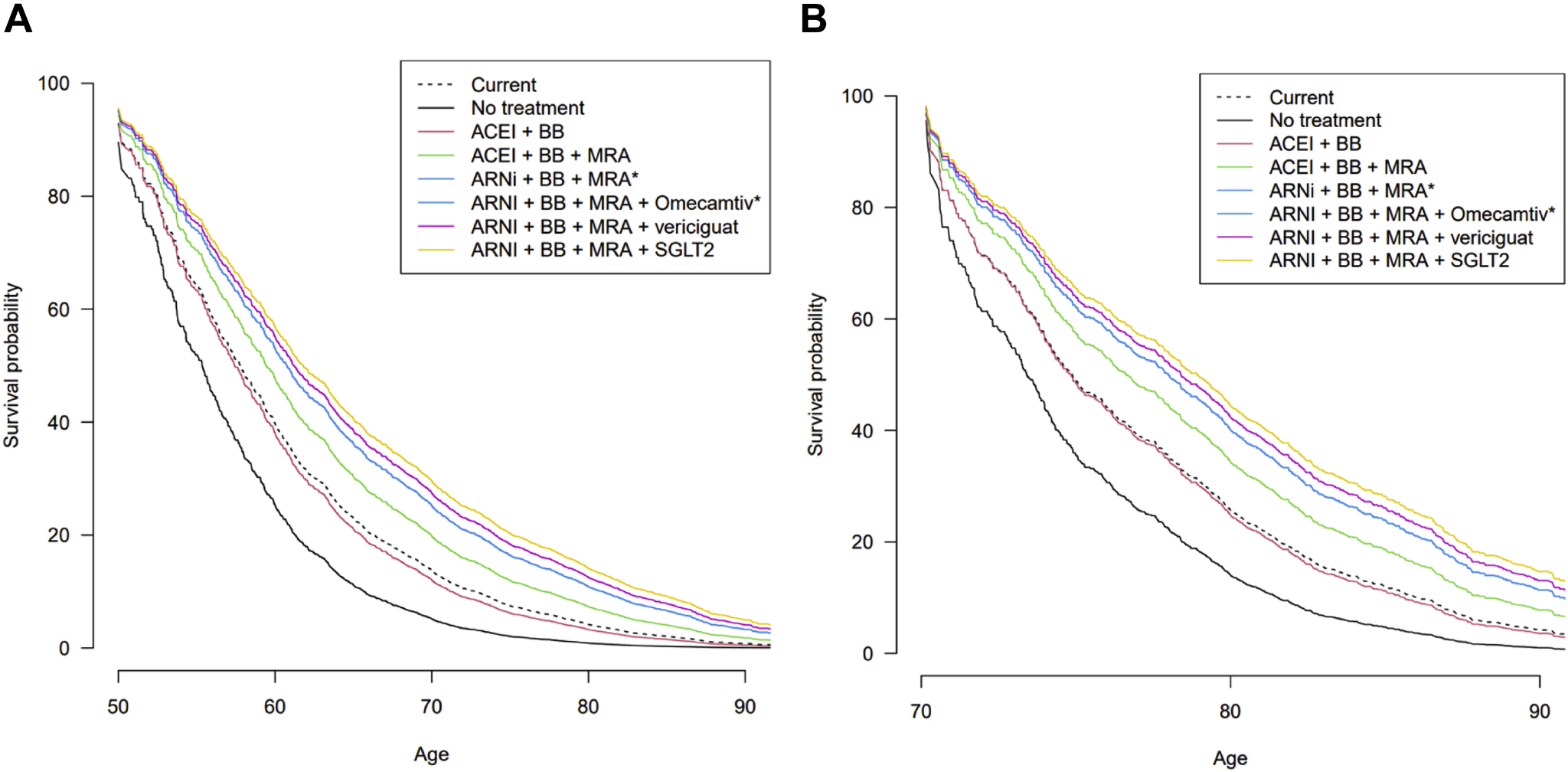
Figure 3. Estimated Average Lifetime Graphs
【開催日】2024年3月13日(水)