―文献名―
Greenhalgh T, Sivan M, Delaney B, Evans R, Milne R. Long covid-an update for primary care. BMJ. 2022;378:e072117.
―要約―
<知っておきたいこと>
“Long COVID”は一般的である。
マネジメントの中心は、支持的で全人的なケア、症状のコントロール、治療可能な合併症の発見である。
多くの患者はGPによって効果的に診療、支援され得る。
<定義>
「Long COVID(以下、LC)」: SARS-CoV-2感染後、他の診断では説明のつかない症状が長引くことを指す
注:これは患者グループ(https://www.longcovid.org/)によって作成された病名で、機関によって定義が異なる。
米国国立医療技術評価機構(NICE) >
“ongoing symptomatic covid-19”(4-12週続く症状)&“post covid-19 syndrome” (12週以降の症状)
米国疾病管理予防センター(CDC) > “post-covid conditions”(感染から4週間を超えて続く症状)
WHO >“post covid-19 condition” (感染から3ヶ月以上経過し、少なくとも2ヶ月続く)
厚生労働省 >「COVID-19罹患後症状(いわゆる後遺症あるいは遷延症状)」
本稿ではこれらを包括して記載している。
<疫学>
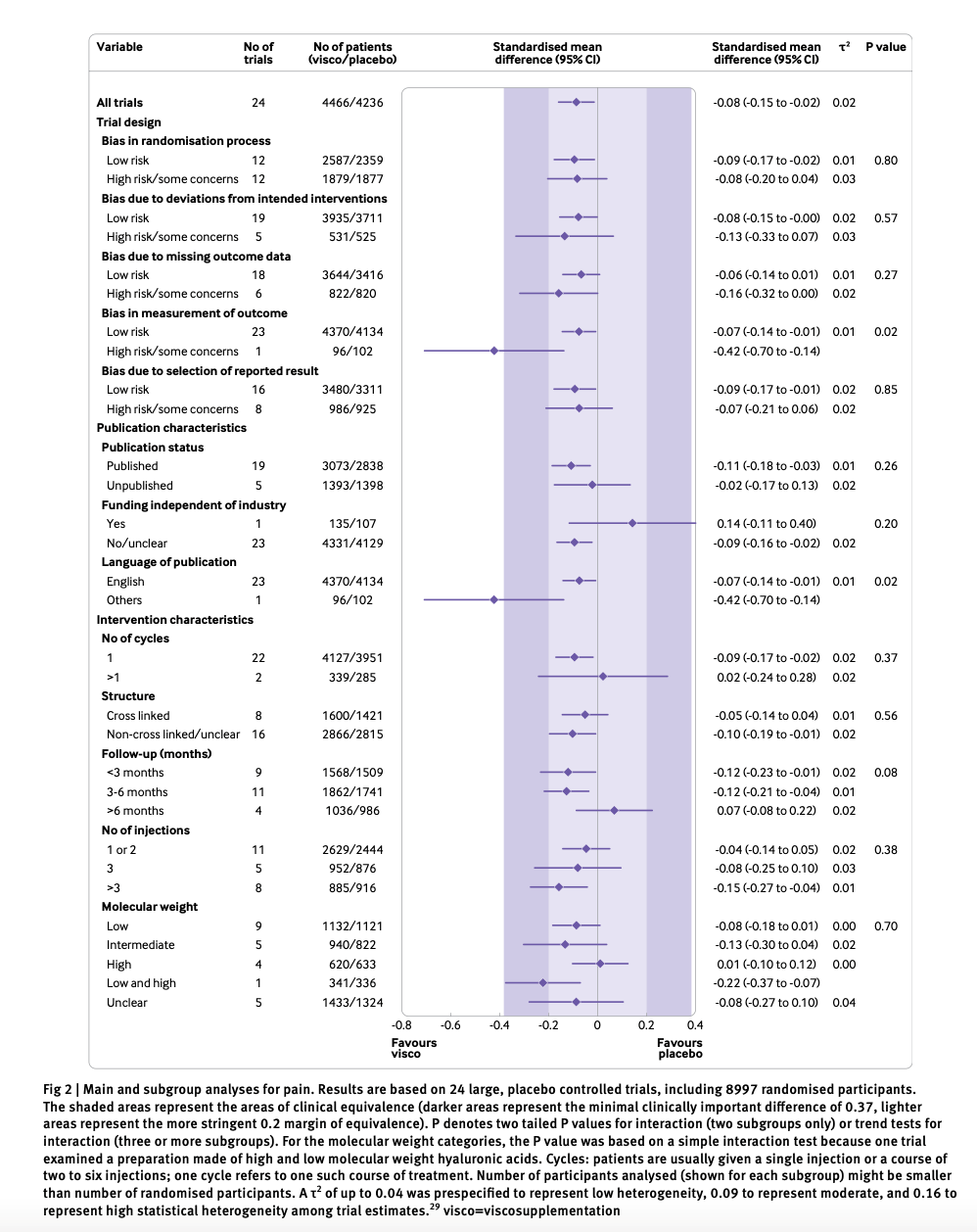
2022年半ばには、英国の成人人口(15 歳以上5,400万人. 2021年)の約70%(草島訂正:感染者2390万人なので45%)がSARS-CoV-2に感染した。約200万人が4週間以上症状あり、81万人(LC患者全体の41%)が1年以上、40万人(19%)が2年以上症状あり。3回以上のワクチン接種者ではLCの割合は低くなるが、有病率は、デルタ変異型で5%、オムロンBAで4.2%と高い。
<症状>
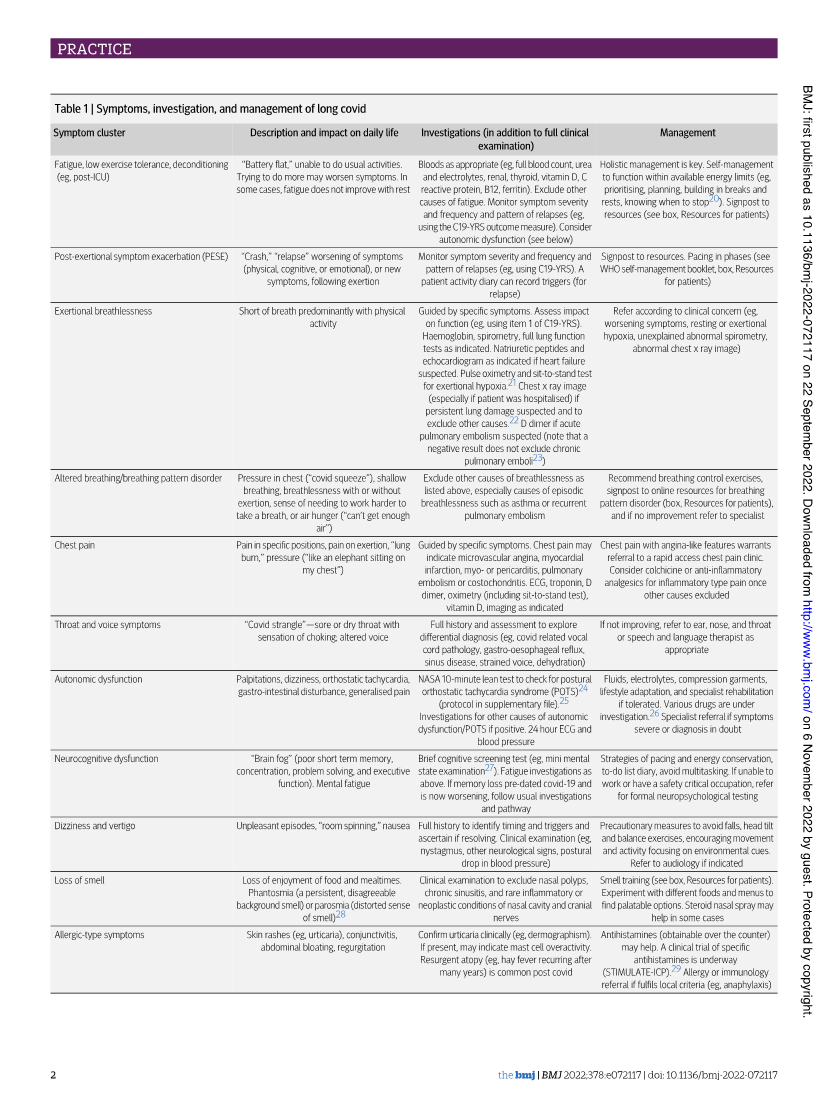
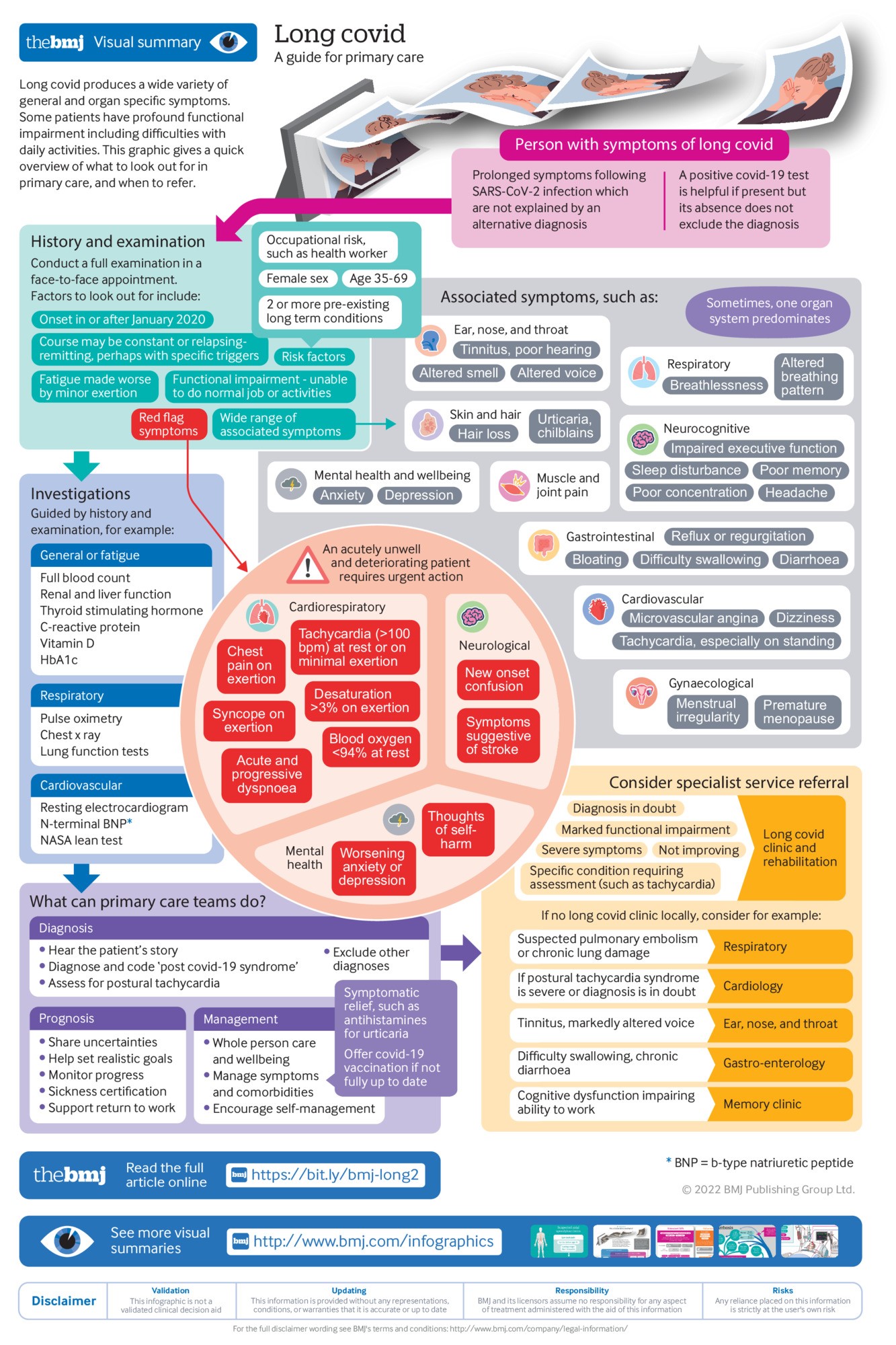
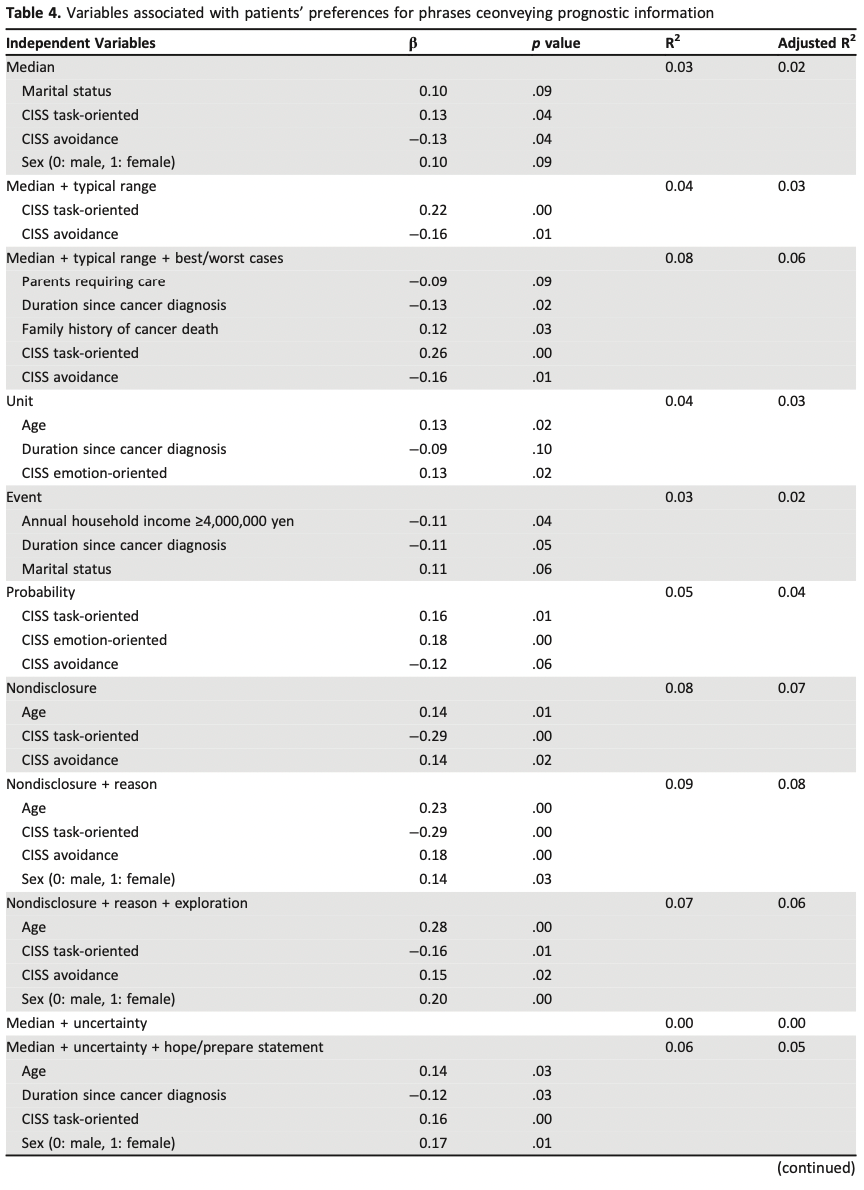
複数の症状(Table1)は、労作後倦怠感(PEM)または労作後症状増悪(PESE)は日常生活動作困難、運動耐容能低下、労働能力低下につながり、生活の質を低下させる。最も一般的な症状は、患者の表現によれば「今までで一番ひどい時差ぼけと二日酔いのような」倦怠感である。
<患者から聞かれやすい質問>
Q:「LCの原因は?」
A:明確な理由は不明。重症患者に多く見られるが、軽症やや無症状でも発症する。リスク因子は、入院歴、35-69歳、女性、貧困地域に居住、医療・福祉・教育機関に勤務、肥満、既往症を2つ以上持つこと。
Q:「プライマリ・ケアチームは、何をしてくれるのですか?」
A:「不確実性が高く、決定的治療法はないが、GPは次の理由から効果的な支援を行うことができる。包括的で全人的医療を継続的に提供できる。併存疾患の管理を行うことができる。社会的な支援サービスへ繋げることができる(協働)。メンタルヘルスケアを提供できる。疾病診断書の記載や職場への情報提供ができる。」
Q:「良くなっているかはどうすればわかりますか?」
A:「最良の方法は、患者が良くなったと感じるかどうか」
Q:「いつになったら治りますか?」
A:「回復過程は多様、予測は困難。4週間を超えて症状のある者の2/3は、12週までには回復することが予想される。」
Q:「専門医に診てもらう必要があるのでしょうか?」
A:「ほとんどの患者はプライマリ・ケアで効果的に対応できるが、レッドフラッグ(心疾患、中枢神経、自殺の恐れ)の際は緊急紹介が必要。」
Q:「治らなかったら、どうしよう?」
A:「ほとんどの患者はゆっくりであるが、回復する。リハビリテーション、作業療法、心理的サポートが提供されている。今後、DMや心不全のような慢性疾患のケアモデルも必要かもしれない。」
【開催日】2022年11月9日(水)